Рис. 1.1.1. Анатомия ногтя.
Ю.В. Сергеев, А.Ю. Сергеев
Oнихомикозы
грибковые инфекции ногтей
СОДЕРЖАНИЕ
Глава 1. Ноготь
1.1. Анатомия ногтя
1.2. Рост ногтя
1.3. Симптомы болезней ногтей
Глава 2. Грибковые инфекции ногтей
2.1. Этиология онихомикозов
2.2. Эпидемиология онихомикозов
2.3. Патогенез онихомикозов
Глава 3. Диагностика онихомикозов
3.1. Клинические проявления онихомикозов
3.2. Лабораторная диагностика онихомикозов
Глава 4. Лечение онихомикозов
4.1. Принципы терапии онихомикозов
4.2. Системная терапия онихомикозов
4.3. Местная терапия онихомикозов
4.4. Комбинированная терапия онихомикозов
4.5. Корригирующая терапия
Глава 5. Профилактика онихомикозов
ПРЕДИСЛОВИЕ
Онихомикозы - грибковые инфекции ногтей - в настоящее время привлекают возрастающее внимание не только дерматологов, но и врачей других специальностей, а в части создания средств их терапии - химиков и фармацевтов.
Это объясняется значительным распространением онихомикозов во всех странах мира: ими страдают от 5 до 10% населения.
Вот почему проблема борьбы с онихомикозами актуальна не только для дерматологов, но и для врачей всех других профилей. В своей практике они постоянно встречают, но не могут эффективно лечить больных онихомикозом, поскольку не располагают сведениями об этом заболевании и его терапии.
Вопросам диагностики, терапии и профилактики онихомикозов посвящена большая зарубежная и отечественная медицинская литература: монографии, главы в специальных руководствах, атласах, статьи в многочисленных журналах. Проблема онихомикозов неоднократно обсуждалась на международных дерматологических конгрессах и съездах.
Однако практическому врачу, который первым встречается с больным онихомикозом , не всегда доступны эти материалы. К тому же многие сведения уже устарели, появились новые данные об этиологии и патогенезе онихомикозов, а в терапию входят все новые и новые противогрибковые средства.
Восполнить эти пр обелы и дать врачу новейшие сведения о проблеме онихомикозов - цель монографии Ю.В. Сергеева и А.Ю. Сергеева "Онихомикозы", в которой обобщены большой личный опыт авторов и обширная информация из отечественной и зарубежной литературы.
Эта оригинальная монография станет настольным справочником - пособием по диагностике и лечению онихомикозов для дерматологов, инфекционистов, эпидемиологов, врачей общего профиля, гигиенистов, персонала фармацевтических фирм.
Профессор В.М. Лещенко
Глава 1 НОГОТЬ
1.1. АНАТОМИЯ НОГТЯ
В этой главе описано строение ногтя. Эти сведения помогут понять патологические процессы, лежащие в основе грибковых поражений ногтей.Ноготь является защитным покрытием кончика последней фаланги пальца, придает ей форму, участвует в захватывании мелких предметов. Здоровые, ухоженные ногти выполняют косметическую и эстетическую функции.
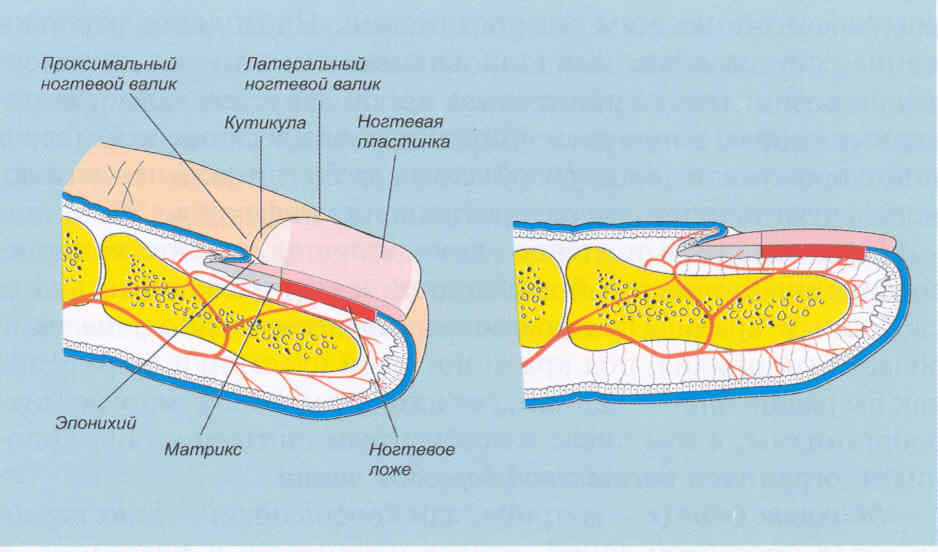
Строение ногтя. На рис. 1.1.1 схематически изображено строение ногтя. Ноготь состоит из трех главных частей: ногтевой пластинки, ограниченной проксимальным и боковыми валиками, матрикса, дающего начало пластинке, и ногтевого ложа, на котором лежит пластинка.

Рис.
1.1.1. Анатомия ногтя.
Ногтевая пластинка (собственно ноготь в обычном понимании) - прочное образование из плотных слоев ороговевших клеток. Ногтевая пластинка имеет форму неправильного прямоугольника, выпуклая, гладкая и в норме всегда прозрачна. Прозрачность пластинки обусловливает розовый цвет здорового ногтя, поскольку через пластинку просвечивает богатое сосудами ногтевое ложе. Пластинка плотно прилежит к ложу ногтя. Если отделить пластинку от ложа, то на ее вентральной, обращенной к ложу поверхности можно увидеть продольные роговые выступы - гребешки и борозды. Этим выступам и бороздам соответствуют такие же образования ногтевого ложа, что обеспечивает прочность их соединения.
Кончик пластинки в ее дистальной части, не соединенной с ногтевым ложем, белый и непрозрачный. Около свободного края пластинки находится наиболее прочное место ее присоединения к подлежащим структурам -так называемое онихокорнеальное соединение. Здесь пластинка соединяется с эпидермисом кончика пальца. В месте соединения цвет ногтя несколько темнее, чем на остальных участках. В ногтевой пластинке выделяют прочный дорсальный слой и более мягкий вентральный , обращенный к ложу ногтя.
Ногтевое ложе - лежащий под ногтевой пластинкой участок эпидермиса, начинающийся вместе с ногтевой пластинкой и оканчивающийся у ее дистального края.
Ногтевое ложе покрыто тонким неороговевающим, лишенным зернистого слоя эпидермисом. Поскольку считается, что эпидермис ногтевого ложа может принимать участие в образовании пластинки, ложе называют также вентральным матриксом. Подногтевая дерма, примыкающая к ложу, богата сосудами, здесь находится большое количество артериовенозных анастомозов и контролирующих их нейроваскулярных сплетений - гломусов. Сеть капилляров, расположенных в продольных бороздах ложа, питает ногтевое ложе на всем его протяжении. Продольное расположение сосудов объясняет шиловидные или штриховые геморрагии, возникающие при травмах ногтя. Запустевающие капиллярные каналы в ногтевом ложе, образующиеся после геморрагии, и пространства между бороздами и гребнями ложа и пластинки могут служить путем для распространения инфекции.
Продолжением ногтевого ложа является участок кожи, не соединенный с ногтевой пластинкой и расположенный под ее свободным краем. Он называется гипонихием (hyponychium). В области гипонихия, под краем ногтевой пластинки, образуется как бы расщелина - карман, где находят убежище многие микроорганизмы, в том числе и возбудители онихомикозов. Гипонихий ограничен дистальной бороздой ногтя.
Матрикс (matrix - матрица, или корень ногтя - radix unguis) является ростковой зоной, откуда начинается и пластинка, и ложе ногтя. Матрикс заложен под проксимальным ногтевым валиком и продолжается до начала ногтевой пластинки. Край зоны матрикса, выступающий из-под проксимального валика, выглядит как белая полоска полулунной формы - полулуние (lunula unguis, или лунка ногтя). Форма края матрикса определяет форму свободного края ногтевой пластинки. Белый цвет полулунию придают клетки матрикса, просвечивающие сквозь пластинку.
В матриксе принято выделять 3 слоя - дорсальный, промежуточный и вентральный. Собственно матриксом, т.е. ростковой, или герминативной, зоной ногтя можно назвать только промежуточный слой. Дорсальный слой является нижней частью проксимального валика, а вентральный - ногтевым ложем. Участие дорсального и вентрального слоев в образовании ногтевой пластинки невелико.
Активное образование кератиноцитов происходит в наиболее проксимальной, скрытой под валиком ногтя части матрикса. Отсюда в направлении пластинки идут плотные продольные тяжи клеток. В матриксе, как и в ногтевом ложе, нет зернистого слоя эпидермиса. Дистальная часть матрикса, видимая как полулуние, переходит в ногтевое ложе. Матрикс - очень чувствительная к повреждениям, ранимая структура. Травма матрикса часто приводит к изменениям ногтевой пластинки. Проксималъный ногтевой валик состоит из двух слоев эпидермиса: дорсального, продолжающего эпидермис тыла пальца, и вентрального, обнимающего матрикс и вновь образующуюся ногтевую пластинку. Роговой слой валика, переходящий на ногтевую пластинку, называется кутикулой (cuticula, или кожица ногтя). Эта узкая полоска эпидермиса ненамного продвигается к дистальному концу и отпадает. Кутикула водонепроницаема и защищает матрикс от проникновения инородных веществ и микроорганизмов. В норме кутикула плотно прилежит к ногтевой пластинке. Вентральная часть валика, прилежащая к пластинке ногтя, называется эпонихием (eponychium).
1.2. РОСТ НОГТЯ
Ростом ногтя называется постоянное образование нового вещества ногтевой пластинки. В образовании ногтевой пластинки участвуют матрикс и в гораздо меньшей степени ногтевое ложе (так называемый вентральный матрикс) и проксимальный ногтевой валик (так называемый дорсальный матрикс).
В проксимальной части матрикса находится наиболее активная ростковая кератогенная зона, где базальные клетки размножаются и, продвигаясь в дистальном направлении, теряют ядра, уплощаются, ороговевают и у края матрикса встраиваются в уже существующую ногтевую пластинку. Клетки последней не способны синтезировать ДНК и делиться, поэтому сама ногтевая пластинка расти не может. Рост пластинки заключается в ее постоянном обновлении у проксимального края и продвижении уже образованных роговых слоев к
дистальному концу. Ногтевое ложе не может самостоятельно сдвигаться к дистальному концу, для этого оно использует свою прочную связь с ногтевой пластинкой.
Полагают, что клетки ногтевого ложа могут встраиваться в вентральную часть пластинки на всем ее протяжении. Кроме того, какая-то часть пластинки образуется из нижней части проксимального валика.
В росте и формировании пластинки участвуют не только ростковые зоны, но и проксимальный и латеральный валики ногтя, само ногтевое ложе и фаланга пальца. Эти структуры направляют движение растущей ногтевой пластинки, благодаря чему она сохраняет форму и направление своих слоев.
Ногтевая пластинка на руках вырастает за 1 мес на 2-4,5 мм, или в среднем на 0,1 мм в день. Ногти на ногах растут в 1,5 раза медленн ее, вырастая в среднем на 1 мм в месяц. Полностью ногтевая пластинка на руках отрастает за 4-6 мес, а на ногах - за 12-18 мес. Ногти разных пальцев на одной кисти или стопе растут также с разной скоростью, причем медленнее остальных отрастают ногти на больших пальцах.
На скорость р оста влияют различные факторы. Ногти растут быстрее у детей, чем у взрослых, быстрее у молодых мужчин, чем у молодых женщин, а с возрастом это отношение меняется. Медленнее всего растут ногти у стариков. Несколько выше скорость роста ногтей днем. Медленнее ногти растут зимой и у людей, живущих в местностях с холодным климатом.
Скорость роста ногтей может повышаться при беременности. Травмы и удаление всей пластинки ногтя стимулируют ее образование. Замедляют рост плохое питание, общие тяжелые заболевания, приводящие к недостаточности функции матрикса. Образование пластинки значительно ухудшается при лечении цитостатиками.
1.3. СИМПТОМЫ БОЛЕЗНЕЙ НОГТЕЙ
Поражения ногтей при разных заболеваниях часто похожи. Это объясняется тем, что характер любого из них обусловлен повреждением одной из трех живых частей ногтя - матрикса, ногтевого ложа или ногтевых валиков. Эти части дают стандартные, типовые ответы на повреждения разной этиологии. Видимые проявления при болезнях ногтей затрагивают либо ногтевую пластинку (собственно ноготь), либо окружающие его образования - ногтевые валики.
Изменения ногтя. При обследовании следует обращать внимание на цвет и прозрачность, толщину пластинки, характер ее поверхности, прочность и целостность (длина, форма свободного края, наличие трещин, связь с окружающими структурами).
Изменения цвета (дисхромии) ногтя, или хромонихии, происходят от разных причин. Нормальный ноготь имеет розовый цвет из-за прозрачности ногтевой пластинки и обильного кровоснабжения ногтевого ложа. Из дисхромии наиболее часто встречается лейконихия, когда ноготь становится белым . Выделяют лей конихию истинную и кажущуюся (ложную). Истинная лейконихия вызвана нарушенным образованием кератиноцитов в матриксе, вследствие чего ногтевая пластинка состоит из сохранивших ядра или неправильно расположенных клеток и поэтому непрозрачна. Истинная лейконихия может быть врожденной, возникает при тяжелых системных заболеваниях, но чаще ее вызывают травмы ногтя. В последнем случае белым, как правило, становится не весь ноготь, а его небольшие участки в виде пятен или полос.
Кажущаяся лейконихия вызвана не изменениями матрикса, а событиями, происходящими в ногтевой пластинке или под ней.
Чаще всего это вызвано онихолизисом - отделением пластинки от ложа ногтя. Между пластинкой и ложем собираются воздух и роговые массы, поэтому через пластинку уже не просвечивает богатое сосудами ложе. Пораженный участок ногтя приобретает белый или желтоватый цвет. Очень част о кажущаяся лейконихия и онихолизис наблюдаются при онихомикозе, они называются pseudoleukonychia mycotica (рис. 1.3.1).
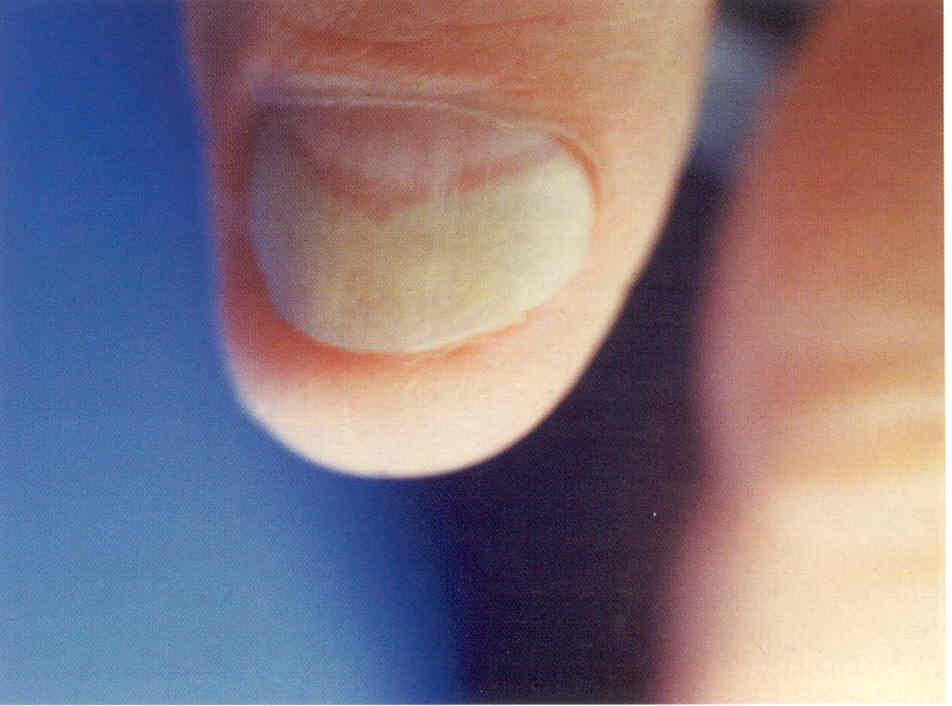
Рис.
1.3.1. Онихолизис и псевдолейконихия, вызванные Т. Rubrum.
При поверхностной белой форме онихомикоза наблюдается псевдолейконихия, вызванная внедрением гриба в поверхностные части ногтевой пластинки.
Желтый цвет могут с течением времени приобретать части ногтя, пораженные грибковой инфекцией, в том числе при онихолизисе (например, при кандидозе ногтей). Весь ноготь редко становится желтым, это бывает вызвано действием какого-нибудь лекарственного препарата и встречается при синдроме желтых ногтей.
Черными ногти становятся при кровоизлияниях в ногтевое ложе и травмах. Другая причина, которую всегда следует иметь в виду, - невусы и меланомы в области ногтя. Многие грибы тоже могут изменять обычный цвет ногтя на черный. Это происходит при поверхностной инфекции пластинки или инфицировании участков онихолизиса.
Зеленоватый или бурый цвет ногти чаще приобретают при инфекциях, в частности при кандидозе ногтей, плесневых онихомикозах и инфицировании бактериями Pseudomonas.
Толщина пластинки зависит от состояния образующего ее матрикса. Средняя толщина пластинки на руках составляет 0,5 мм, на ногах - 1 мм. Уменьшение толщины пластинки, ее размягчение (гапалонихия) всегда вызваны дистрофией матрикса. Это происходит при тяжелых системных заболеваниях, глубокой дистрофии. Истончение пластинки часто сочетается с бороздами и трещинами на ее поверхности. Если при уменьшении толщины пластинки ноготь выглядит вогнутым, в виде чайной ложки, это называют койлонихией. Койлонихию связывают с уменьшением объема или уплощением дистальной части матрикса. Койлонихия встречается при системных заболеваниях: недостаточности кровообращения, болезнях крови, особенно при железодефицитной анемии. Койлонихия встречается и при онихомикозах (рис. 1.3.2, 1.3.3). В этих случаях объем и форма матрикса изменяются, потому что на него давит разросшееся, гиперкератотическое ногтевое ложе.
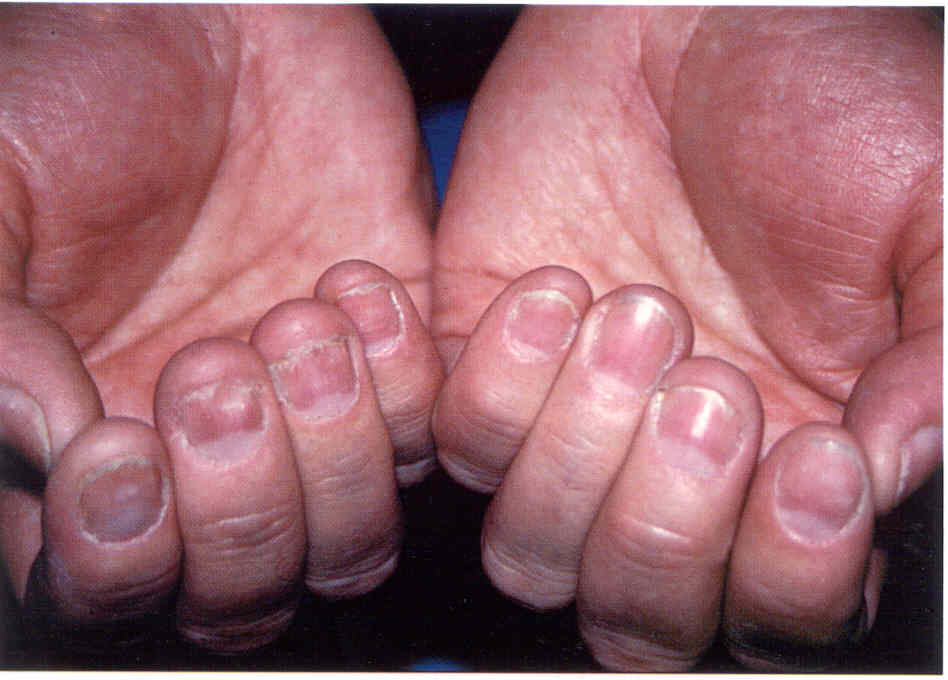
Рис.
1.3.2. Койлонихия ногтей правой кисти, наблюдающаяся после
излеченного тотального онихомикоза.
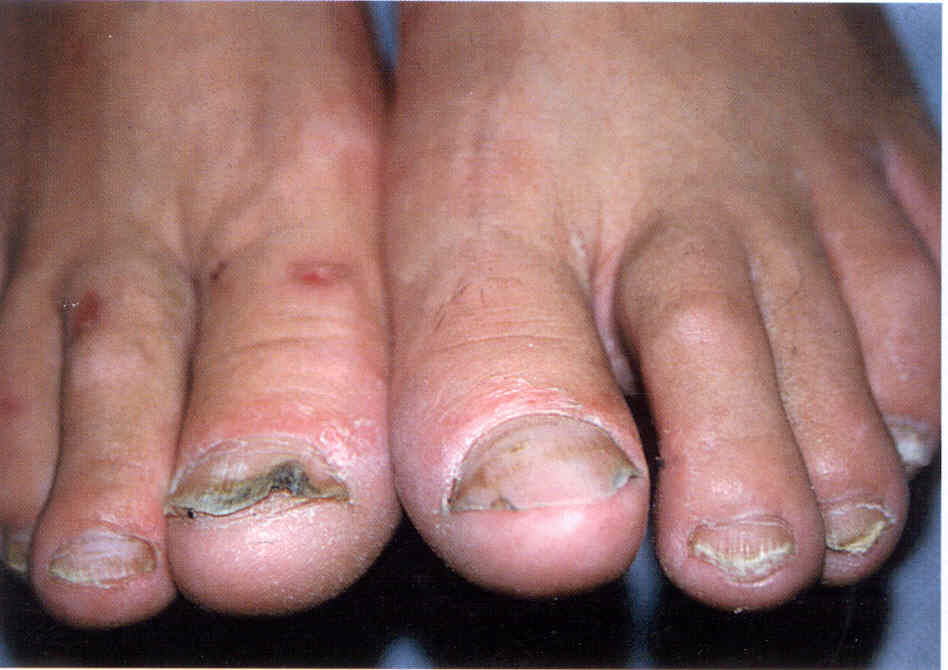
Рис.
1.3.3. Койлонихия ногтя I пальца правой ноги у больного с
дистальной формой онихомикоза.
Утолщение ногтевой пластинки, гипертрофию ногтя называют пахионихией, или онихауксисом. Эти термины применимы к истинному утолщению ногтя, т.е. самой ногтевой пластинки, что вызывается гипертрофией матрикса. Врожденная пахионихия наблюдается при синдроме Ядассона-Левандовского. Утолщение, изменение цвета ногтевой пластинки, загнутой в виде клюва, называется онихогрифозом. Онихогрифоз наблюдают у стариков, обычно на большом пальце ноги. Причинами онихогрифоза считают травмы ногтя, ношение тесной обуви, плоскостопие и hallux valgus, а также нарушенную трофику ногтя. Грибковые инфекции тоже могут вызывать онихогрифоз (рис. 1.3.4), но гораздо чаще инфицирование бывает вторичным.
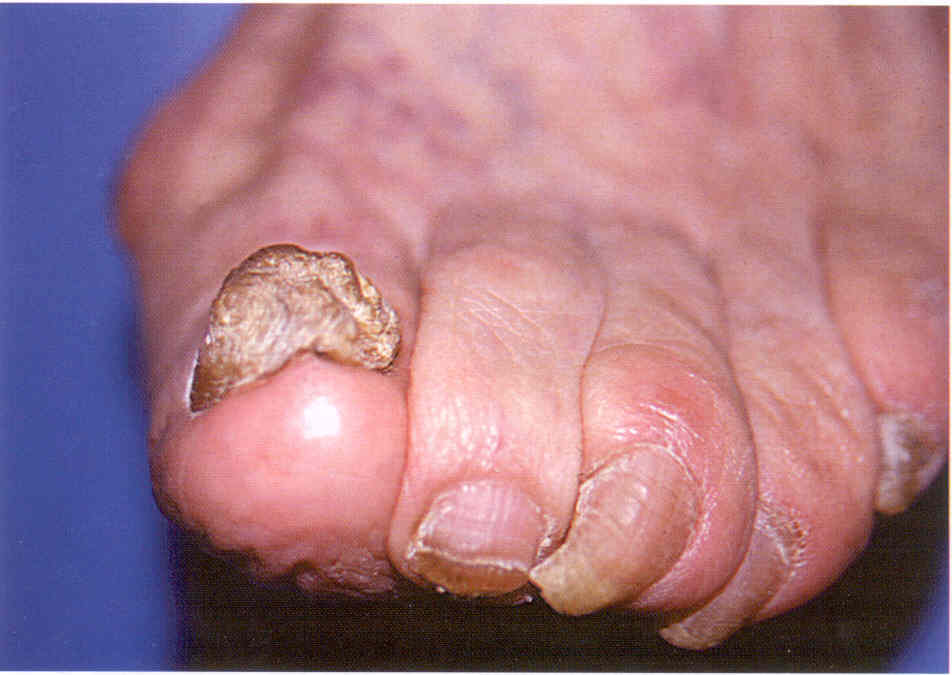
Рис.
1.3.4. Онихогрифоз ногтя I пальца ноги на фоне многолетней
грибковой инфекции, вызванной Т. rubrum.
Все же утолщение самой пластинки ногтя встречается гораздо реже, чем видимое утолщение, вызванное подногтевым гиперкератозом. Гиперкератоз ногтевого ложа - главная причина утолщения ногтей, это ответ ногтевого ложа на воспаление. Наиболее частой причиной гиперкератоза служит онихомикоз, особенно вызванный Т. rubrum (рис. 1.3.5), но бывают и другие причины, связанные с хроническим воспалением: псориаз, хроническая экзема, красный волосяной лишай. Реже гиперкератоз встречается при бородавках ногтевого ложа, красном плоском лишае.
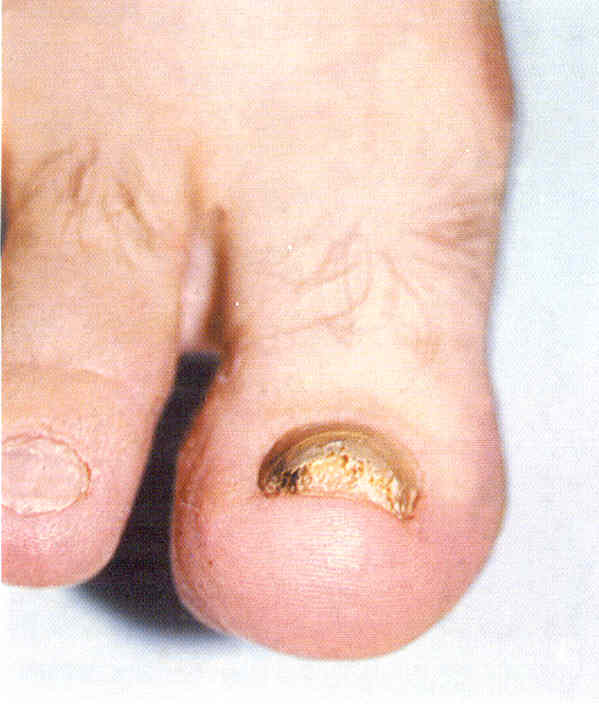
Рис.
1.3.5. Подногтевой гиперкератоз, вызванный Т. Rubrum.
Поверхность пластинки в норме гладкая, здоровые ногти выпуклые, матовые или слегка блестящие. К изменениям поверхности относят ямки, борозды, гребни.
Едва различимые продольные бороздки и гребешки на пластинке встречаются у здоровых людей. Это обусловлено строением матрикса и ложа, которые составлены из продольных тяжей клеток.
Заметные продольные и поперечные борозды и гребешки, а также ямки на поверхности ногтя являются следствием изменения матрикса. Ямки отражают повреждение небольших участков проксимального матрикса, продольные борозды и гребешки - одного или нескольких участков дистального матрикса, поперечные борозды (линии Бо) - одновременное повреждение всего матрикса.
Продольные борозды и гребешки могут быть врожденными (индивидуальные особенности матрикса) или приобретенными.
Неглубокие продольные борозды встречаются у пожилых людей и могут быть проявлением красного плоского лишая, ревматоидного артрита, расстройств периферического кровообращения. Если множественные продольные борозды видны на всех ногтях, это называют дистрофией двадцати ногтей. Такой синдром чаще всего наблюдают при очаговой алопеции.
Глубокие продольные борозды, иногда с расщеплением пластинки, начинающимся у свободного края, называют онихорексисом. Это состояние встречается при красном плоском лишае, псориазе, экземе, очаговой алопеции, болезни Дарье.
Появление широкого продольного гребешка вызывается подногтевой опухолью, кистой или бородавкой при давлении на пластинку. Широкая продольная борозда посредине ногтя, обычно на большом пальце кисти,
или в виде поперечных борозд. Хроническая паронихия чаще встречается у женщин, подолгу держащих руки в воде. Среди неинфекционных причин хронической паронихии следует отметить экзему, псориаз, а также системные васкулиты.
Глава 2
ГРИБКОВЫЕ ИНФЕКЦИИ НОГТЕЙ
2.1. ЭТИОЛОГИЯ ОНИХОМИКОЗОВ
Около 50 видов грибов могут вызывать инфекции ногтей в качестве единственных возбудителей. Этиология этих заболеваний становится более разнообразной, если учесть случаи смешанной инфекции, когда из пораженного ногтя выделяют сразу несколько видов грибов. Роль многих грибов как возможных возбудителей онихомикоза в настоящее время не установлена.
Известные возбудители онихомикозов принято делить на 3 группы: дерматофиты, дрожжеподобные грибы рода Candida и плесневые грибы-недерматофиты. Соответственно этиологии выделяют 3 разновидности онихомикоза: Tinea unguium (дерматофитный онихомикоз), кандидоз ногтей и недерматофитные плесневые инфекции ногтей. Как мы увидим дальше, этиологическому делению соответствуют особенности эпидемиологии, патогенеза, клинической картины и, следовательно, различия в терапии.
Дерматофиты считаются основными возбудителями онихомикоза. На их долю приходится до 90% всех грибковых инфекций ногтей. Возбудителем онихомикоза может быть любой дерматофит, но чаще tinea unguium вызывают два вида - Trichophyton rubrum и Trichophyton mentagrophytes var. interdigitale.
Т. rubrum - главный возбудитель tinea unguium и онихомикозов вообще. В России, западноевропейских странах и в США около 80% (от 75 до 85%) всех случаев онихомикозов вызвано Т. rubrum.
Т. mentagrophytes var. interdigitale - второй наиболее распространенный возбудитель онихомикозов. В Европе от 10 до 20% случаев tinea unguium вызвано Т. mentagrophytes.
Соотношение Т. rubrum и Т. mentagrophytes в разных регионах мира может меняться. Эти возбудители могут встречаться одинаково часто, иногда преобладает Т. mentagrophytes, например, в африканских странах. Остальные дерматофиты вызывают до 3% tinea unguium, из них чаще встречается Epidermophyton floccosum (1-2%).
Candida spp. - вторые по частоте после дерматофитов возбудители онихомикоза. Доля Candida spp. в числе возбудителей онихомикозов стоп невелика, не более 5-10%. Однако онихомикоз на руках часто вызывают именно грибы рода Candida - До 40% и даже 50-60% всех случаев в европейских исследованиях. В некоторых странах мира кандидоз поражает чаще ногти стоп.
Из представителей рода Candida С. albicans встречается чаще всего, вызывая более 90% случаев кандидоза ногтей. Реже из пораженных ногтей выделяют С. parapsilosis, С. tropicalis и С. guilliermondii.
Плесневые грибы-недерматофиты представлены разными видами семейств МопШасеае и Dematiaceae. Большинство представителей этих видов считаются непатогенными и не способными самостоятельно вызывать онихомикозы. Несколько видов плесневых грибов признаны самостоятельными возбудителями. К таковым относят Scytalidium dimidiatum (Nattrassia magniferae) и S. hyalinum, по патогенности не уступающие дерматофитам. Инфекции, вызванные этими грибами, встречаются преимущественно в странах с субтропическим и тропическим климатом.
Онихомикозы может вызывать Scopulariopsis brevicaulis, встречающийся в любой стране мира. По данным европейских исследований, до 3% всех случаев онихомикоза может быть вызвано этим грибом.
Следующими по частоте плесневыми грибами при онихомикозе считают Aspergttlus spp., а также Fusarium spp. и Acremonium spp.
Грибы из семейства Dematiaceae, способные вызывать темную пигментацию ногтей, представлены видами Bipolaris, Alternaria, а также Cladosporium camonii, Curvularia lunata, Wangiella dermatitidis и некоторыми другими. Онихомикозы, вызванные темноокрашенными грибами, встречаются редко и диагностируются еще реже.
До сих пор неясно, могут ли перечисленные грибы (за исключением Scytalidium spp.} вызывать онихомикозы сами или они инфицируют ногти вторично, после внедрения дерматофитов или на фоне заболевания ногтей неинфекционной природы. Сложные отношения между дерматофитами и другими плесневыми и др ожжеподобным и грибами при смешанных инфекциях также вызывают споры . Сведения о грибах - возбудителях онихомикоза - представлены в табл. 2.1.1.
Таблица 2.1.1 Возбудители онихомикозов
|
Главные возбудители |
Редкие возбудители |
Выделяются из пораженных ногтей |
|
Дерматофиты |
Aspergillus spp. |
Acremonium spp. |
|
Т. rubrum |
Acremonium spp. |
Alternaria spp. |
|
Т. mentagrophytes var. interdigitale |
Fusarium spp. |
Aspergillus spp. |
|
Е. floccosum |
Onychocola canadiensis |
Beauveria spp. |
|
Т. violaceum |
Scopulariopsis brevicaulis |
Bipolaris spp. |
|
Т. tonsurans |
Candida spp. |
|
|
и другие виды Trichophyton |
Chaetomium perpulchrum |
|
|
М. canis |
Chrysosporium spp. |
|
|
М. audouinii |
Cladosporium spp. |
|
|
М. gypseum |
Curvularia spp. |
|
|
М. persicohr |
Epicoccum spp. |
|
|
и другие виды Microsporum |
Exophiala spp. Geotrichum candidum |
|
|
Недерматофиты |
Graphium spp. |
|
|
Candida albicans |
Ophiostoma stenoceras |
|
|
Scytalidium spp. |
Paecilomyces spp. Penicillium spp. Pyrenochaeta unguis-hominis Rhodotorala spp. Scedosporium spp. Stachybotris spp. Stemphylium spp. Ulocladium spp. |
|
|
Wangiella dermatitidis |
Примечание. Возбудителями мы назвали те грибы, которые могут самостоятельно вызывать инфекцию и/или разрушать кератин ногтя в опыте.
2.3. ПАТОГЕНЕЗ ОНИХОМИКОЗОВ
В этой главе мы рассмотрим, как грибы проникают в ноготь и что при этом происходит. Знание патогенеза помогает в выборе терапевтического подхода, так как происходящие в ногте изменения определяют назначение того или иного препарата.
Грибы вызывают заболевание, попадая в пластинку, ложе, матрикс и проксимальный валик ногтя. Видимые изменения ногтевой пластинки являются результатом инфицирования какой-нибудь из перечисленных структур, причем не обязательно самой пластинки.
Клиническое деление онихомикозов на дистально-латеральную подногтевую, проксимальную подногтевую и поверхностную формы основывается на представлениях о патогенезе, т.е. о том, откуда и как гриб проникает в ноготь.
Чаще всего грибы внедряются в ноготь из-под дистального (свободного) или латерального края ногтевой пластинки. Так возникает дистально-латеральная подногтевая форма онихомикоза. Подногтевой эта форма названа потому, что основные патологические процессы происходят не в пластинке, а под ней, в ложе ногтя. При инфекции, вызванной Т. r ubr um - главным возб удителем онихомикоза , поражению ногтя предш еств ует инфицирование кожи гипонихия или латеральной складки. Грибы проникают в ногти обычно из очага грибковой инфекции на подошве, на который больной не обращает внимания из-за отсутствия симптомов.
Из-под латерального и дистального краев ногтевой пластинки грибы попадают в ложе ногтя (рис. 2.3.1). Ногтевое ложе отвечает на внедрение гриба ускоренной пролиферацией своих клеток. Это типичный ответ эпидермиса при грибковых инфекциях. Утолщение рогового слоя у краев ногтевого ложа нарушает соединение ложа с пластинкой ногтя, поэтому на ранних стадиях дистальной формы онихомикоза преобладают слабо выраженные явления онихолизиса.
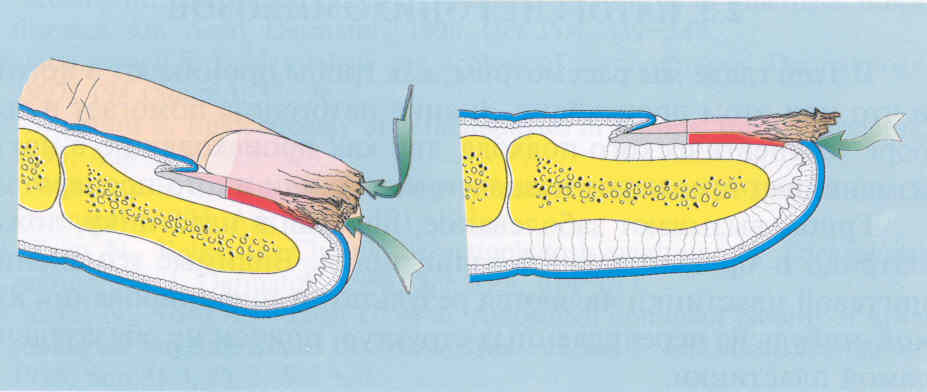
Рис.
2.3.1. Дистально-латеральный тип поражения ногтей при онихомикозе.
Очутившись в ногтевом ложе, грибы распространяются в проксимальном направлении. Распространение зоны онихолизиса приводит к отслоению все большей поверхности ногтевой пластинки. Грибы проникают в ногтевую пластинку, вызывая ее медленное разрушение. Они могут проникать в матрикс, приводя к дистрофическим изменениям ногтя. Так заболевание переходит в новую форму - тотальный дистрофический онихомикоз.
Дистально-латеральная форма онихомикоза, вызванного грибами-недерматофитами, может быть вторичной. В этом случае грибы попадают в ноготь с уже имеющейся зоны онихолизиса с дистрофией ногтевой пластинки. Это особенно характерно для пожилых пациентов с длительно существующими изменениями ногтей. Грибы (обычно смешанная плесневая флора) заселяют трещины в ногте, участки между гребешками ногтевого ложа, запустевающие сосуды. Дальнейшие события развиваются, как и при типичном дерматофитозе ногтя: гиперкератоз ногтевого ложа, медленное разрушение пластинки.
Tr i ch oph yt on m en ta gr oph ytes var. interdigita le обл а да ет бол ьшей агрессивностью п о отн ош ени ю к роговым структурам, чем остальные дерматофиты. Если дистальная форма онихомикоза является по существу болезнью ногтевого ложа, то вызываемая Т. mentagrophytes поверхностная белая форма - инфекция собственно ногтевой
пластинки с первичным поражением с дорсальной поверхности (рис. 2.3.2). Живущий на поверхности гриб разрушает пластинку перфорирующими гифами, пробивающими слои кератина, а также в результате действия кератиназ. Процесс может захватывать все слои пластинки. Белый поверхностный онихомикоз поражает преимущественно ногти I и V пальцев ног, наиболее подверженных травматизации обувью при ходьбе. Кроме того, эпидермофития стоп, которую вызывает Т. mentagrophytes, часто поражает 1-ю и 4-ю межпальцевые складки.
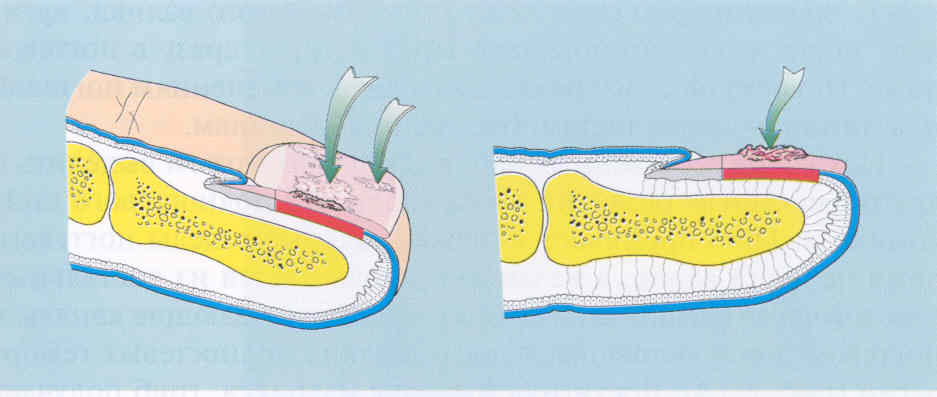
рис.
2.3.2. Поверхностный тип поражения ногтей при онихомикозе.
Считается, что поверхностную форму могут вызывать и грибы-недерматофиты Acremonium spp., Fusarium oxysporum, некоторые виды Aspergillus, способные разрушать ногтевую пластинку.
Третий путь, по котором у грибы проникают в ноготь , лежит через проксимальный ногтевой валик (рис. 2.3.3). Попадая под проксимальный валик, грибы оказываются в конечной части матрикса. Отсюда они проникают под пластинку ногтя, в ложе, или остаются в матриксе, вызывая дистрофические изменения в ногте.
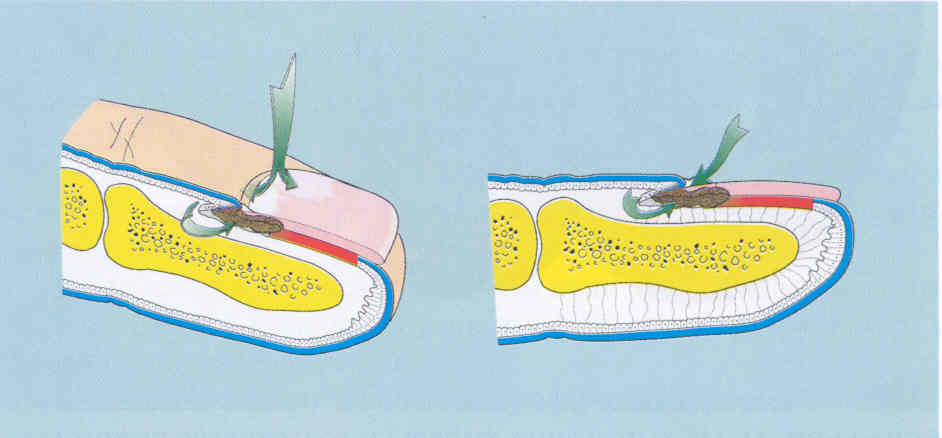
Рис.
2.3.3. Проксимальный тип поражения ногтей при онихомикозе.
Конкретный способ прохождения через проксимальный валик, внедрения в матрикс и развитие дальнейших событий зависят от типа гриба-возбудителя.
Т. rubrum инфицирует кожу проксимального валика, кутикулу ногтя и обычно попадает через матрикс сразу в ногтевое ложе. Повреждение матрикса приводит к изменениям ногтевой пластинки - неровностям, бороздам и трещинам.
Исходя из собственных наблюдений, мы можем выделить и другой механизм развития проксимального подногтевого онихомикоза. Гриб проникает в проксимальные отделы ногтевого ложа не через валик, а незаметно продвигается из дистальных отделов через трещины пластинки или запустевающие каналы в ногтевом ложе, оставшиеся после мелких подногтевых геморрагии (рис. 2.3.4). Достигнув границы матрикса, гриб получает наилучшие условия для развития и активно размножается, захватывая всю зону матрикса (рис. 2.3.5).
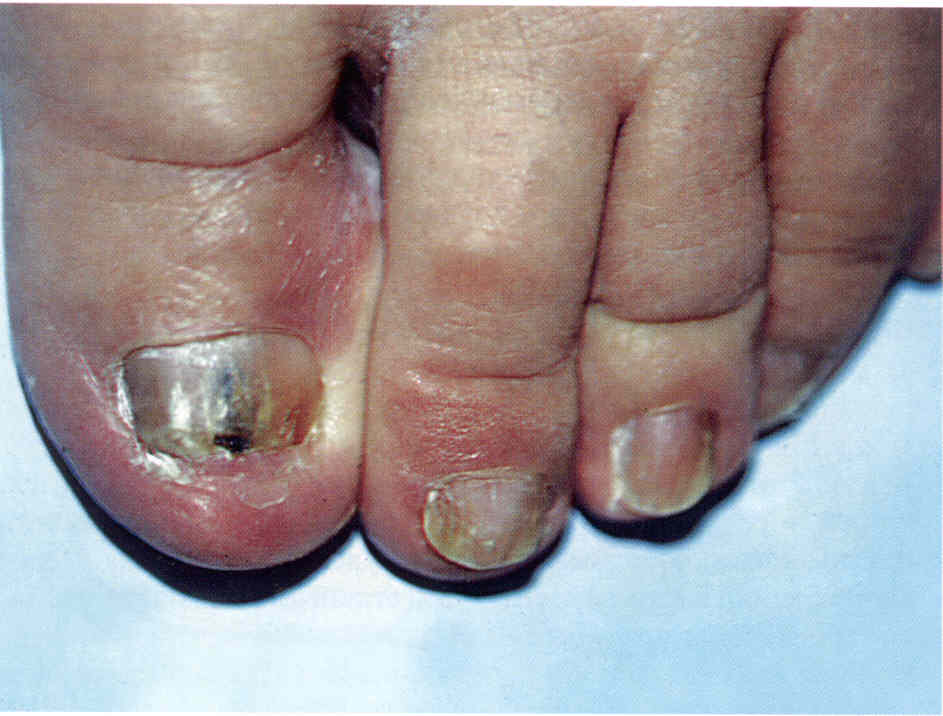
рис.
2.3.4. Посттравматическое кровоизлияние в ногтевое ложе. Начальная
стадия дистальной формы онихомикоза.
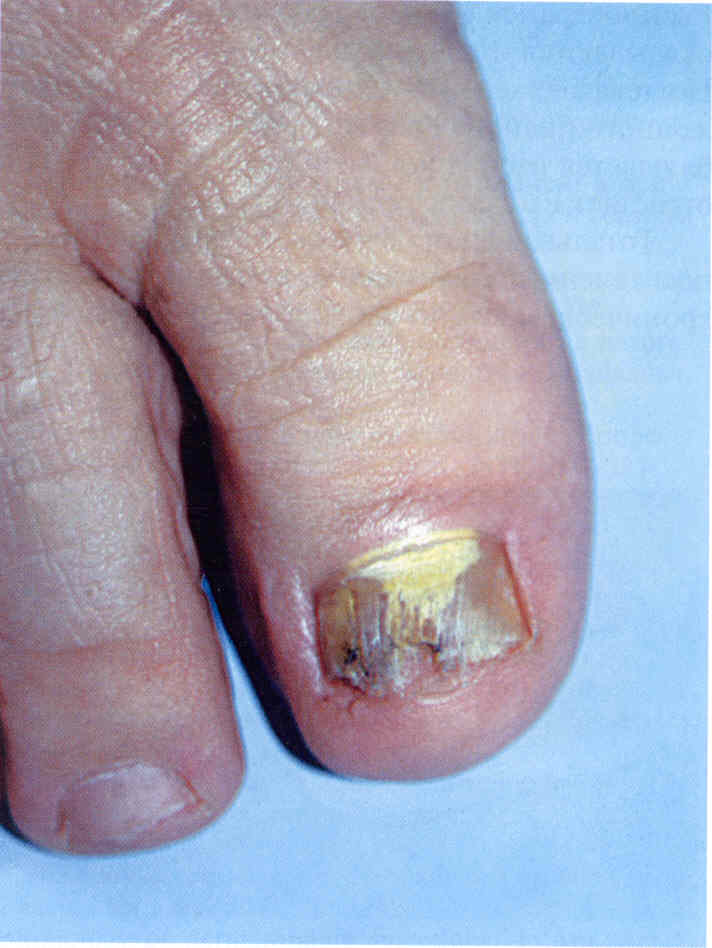
Рис.
2.3.5. Проксимальная форма онихомикоза, вызванного Т. rubrum.
При кандидозе ногтей сначала обычно возникает паронихия - в оспаление проксимального валика . Отек, утолщение и изменение формы валика приводят к тому, что кожица ногтя - кутикула - отделяется от дорсальной поверхности пластинки.
В результате грибы попадают в матрикс ногтя. Из матрикса грибы проникают в пластинку и в ложе, что может проявляться как онихолизис.
Онихомикоз, сочетающийся с паронихией, наблюдается и при недерматофитных плесневых инфекциях, особенно вызванных Scytalidium spp.
Изменения матрикса при любом виде проксимального онихомикоза могут приводить к дистрофии ногтя, разрушению и утрате ногтевой пластинки.
Считается, что тотальная дистрофическая форма онихомикоза может развиваться из любых описанных выше, но обычно она развивается при дистальном типе поражения ногтей. Распространение гриба приводит к тому, что поврежденными оказываются и ложе, и пластинка, и матрикс ногтя (рис. 2.3.6). Ногтевая пластинка отслаивается от ложа в результате выраженного подногтевого гиперкератоза. В некоторых случаях наблюдается распад ногтевой пластинки. Новая пластинка плохо отрастает из-за поражения матрикса.
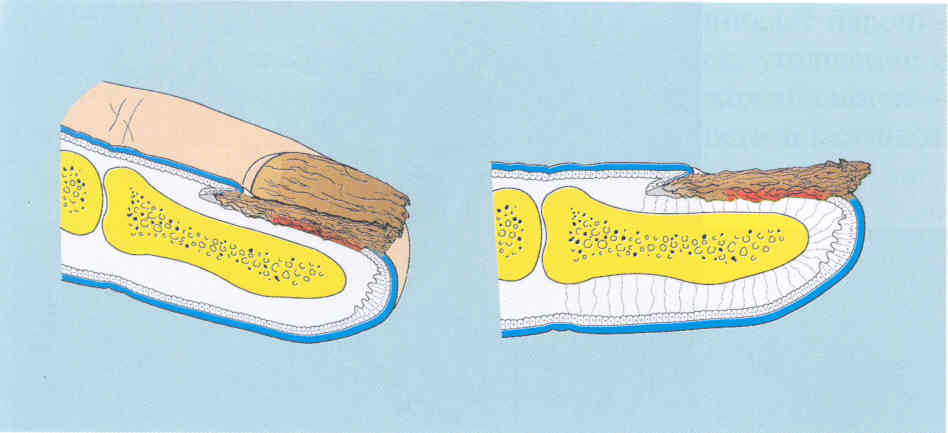
Рис.
2.3.6. Тотальный тип поражения ногтей при онихомикозе.
Тотальная дистрофическая форма наблюдается при длительном течении онихомикоза, вызванного Т. rubrum, а также при хроническом кожно-слизистом (гранулематозном) кандидозе.
Глава 3
ДИАГНОСТИКА ОНИХОМИКОЗОВ
Клинические формы. Различия в этиол огии и патогенезе грибковых поражений ногтя предопределяют и основные клинические проявления. В зарубежную классификацию включены 4 формы онихомикоза: дистально-латеральная подногтевая, поверхностная белая, проксимальная подногтевая, тотальная дистрофическая.
Эту классификацию предложил N. Zaias в 1972 г., и в настоящее время ей пользуются врачи во всем мире. Отечественные исследователи описывали эти формы онихомикоза по отдельности, включая каждую форму в группу инфекций, вызываемых каким-то одним или несколькими возбудителями (трихофития ногтей, эпидермофития ногтей, руброфития ногтей и т.д.). Формам международной классификации соответствуют некоторые термины отечественной классификации, например поверхностной белой форме соответствует эпидермофития ногтей.
Дистально-латеральная подногтевая форма встречается наиболее часто. При ней поражение ногтя начинается с краев ногтевого ложа. Сначала можно наблюдать онихолизис у свободного и боковых краев ногтя: пластинка теряет прозрачность, становясь белесой или желтой (рис. 3.1.1, 3.1.2), край ногтя неровный, иногда крошится, истончается. Может развиваться подногтевой гиперкератоз, при этом ноготь выглядит утолщенным (рис. 3.1.3, 3.1.4). Иногда процесс долгое время поражает только край ногтя, а иногда прогрессирует, захватывая все большие части ногтя. Чаще это выглядит как белые полоски, идущие от края ногтя к его проксимальной части. Конечной стадией дистальной формы онихомикоза становятся поражение всей видимой поверхности ногтя и вовлечение в процесс матрикса, приводящее к дистрофии ногтя. Для пожилых пациентов характерны длительное течение процесса, выраженный гиперкератоз, истончение и неровности пластинки, явления онихогрифоза или койлонихии. Кроме того, у пожилых людей ногти поражаются смешанной флорой, состоящей из дерматофитов и других плесневых грибов и даже бактерий.
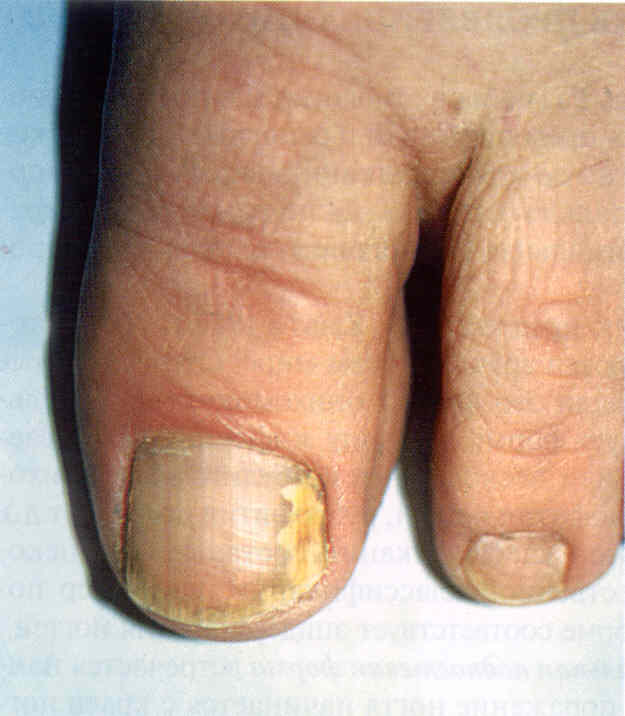
Рис.
3.1.1. Дистально-латеральная форма онихомикоза, вызванного Т.
rubrum.
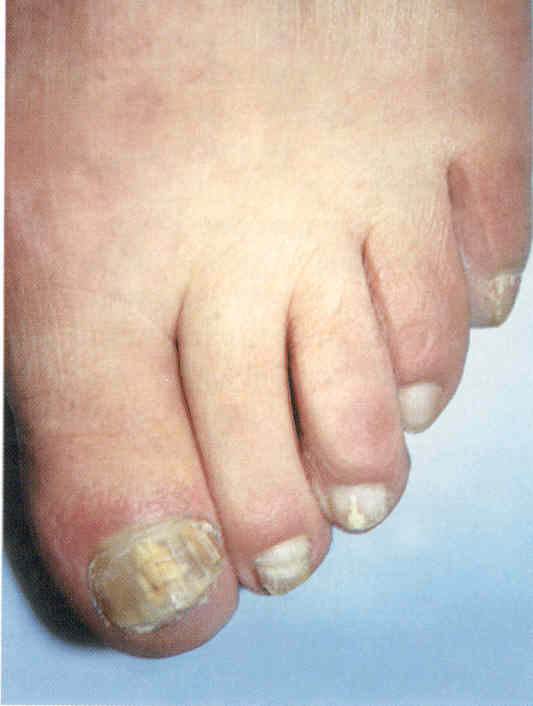
Рис.
3.1.3. Дистальная подногтевая форма онихомикоза, вызванного Т.
rubrum.
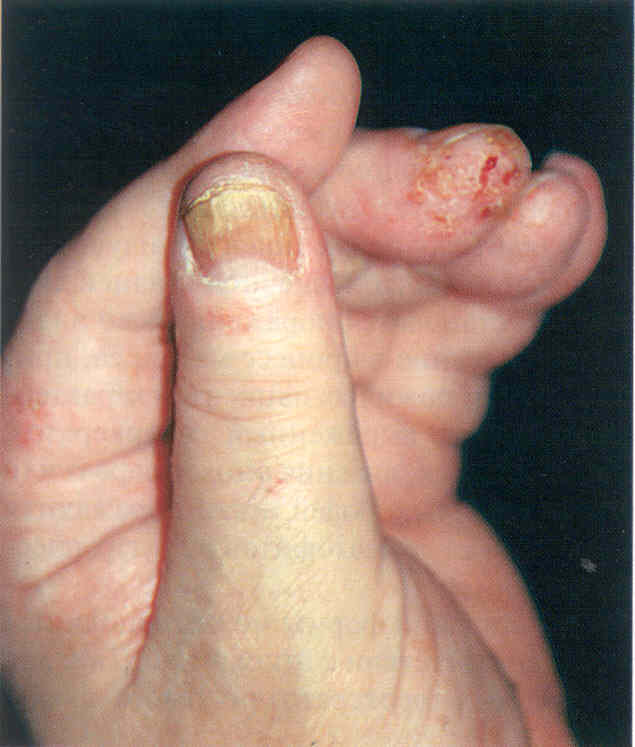
Рис.
3.1.2. Дистальная форма онихомикоза, вызванного Т. rubrum, на фоне
экземы.
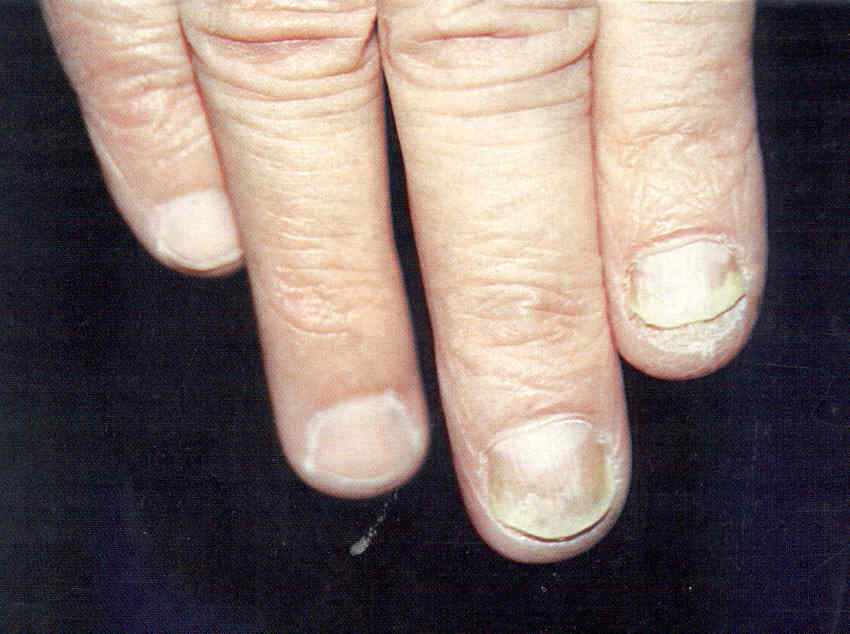
Рис.
3.1.4. Дистальная форма онихомикоза, вызванного Т. rubrum. Явления
онихолизиса и подногтевого гиперкератоза.
Клиническая картина дистальной формы может дополняться и другими признаками в соответствии с этиологией. Так, для инфекции Т. rubrum характерны гиперкератоз ногтевого ложа и поражение всех ногтей на ногах. При плесневых инфекциях пластинка может окрашиваться в черный (обычно Scytalidium spp.), зеленый или серый (Scopulariopsis brevicaulis) цвет (рис. 3.1.5). Дистальная форма онихомикоза наблюдается и при кандидозе (рис. 3.1.6), в том числе при хроническом (гранулематозном) кандидозе кожи.
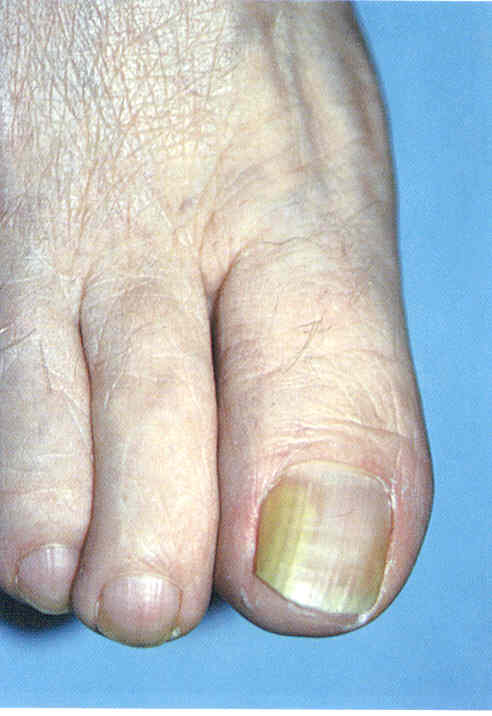
Рис.
3.1.5. Дистально-латеральная форма онихомикоза, вызванного
Scopulanopsis brevicaulis.
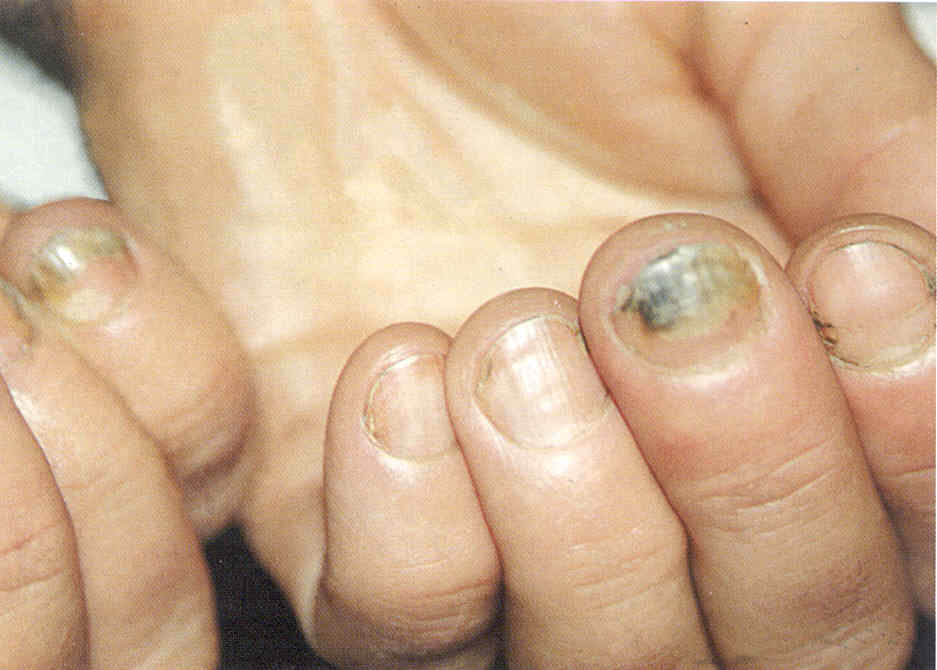
Рис.
3.1.6. Дистальная форма онихомикоза, вызванного Candida albicans.
Поверхностная белая форма. При ней почти всегда поражается только дорсальная поверхность ногтевой пластинки (рис. 3.1.7). Все начинается с образования небольших белых пятен и полосок на поверхности пластинки (рис. 3.1.8). Пятна со временем захватывают все большую поверхность пластинки и изменяют цвет с белого на желтый, охряный. В том, что поражения поверхностны, можно убедиться, соскабливая их. Пластинка становится шероховатой, рыхлой. Вовлечение всей поверхности ногтя называется pseudoleukonychia mycotica, что следует отличать от истинной лейконихии. Поверхностный белый онихомикоз обычно наблюдается на ногте I пальца ноги, реже на ногте V пальца и почти никогда не бывает на ногтях пальцев рук. В редких случаях поверхностная форма сочетается с дистальной формой (рис. 3.1.9). Возбудитель поверхностной белой формы -как правило, Т. mentagr oph ytes var . interdigitale, хотя описа ны сл уча и, выз ванные Acr emon ium spp., Fusar ium oxysporum и некоторыми другими плесневыми грибами. У больных СПИДом описаны вызванные Т. rubrum поражения ногтей как на ногах, так и на руках. При инфекции Scytalidium ногтевая пластинка может становиться не белой, а черной (поверхностная черная форма).
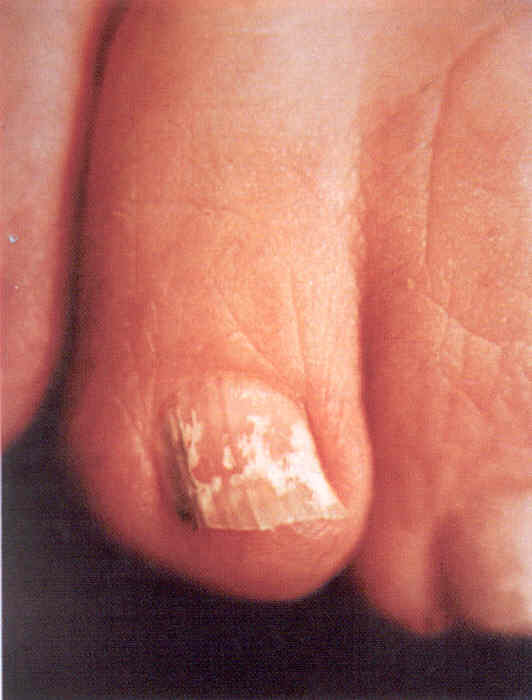
Рис.
3.1.7. Поверхностная белая форма онихомикоза, вызванного Т.
mentagrophytes var. interdigitale.
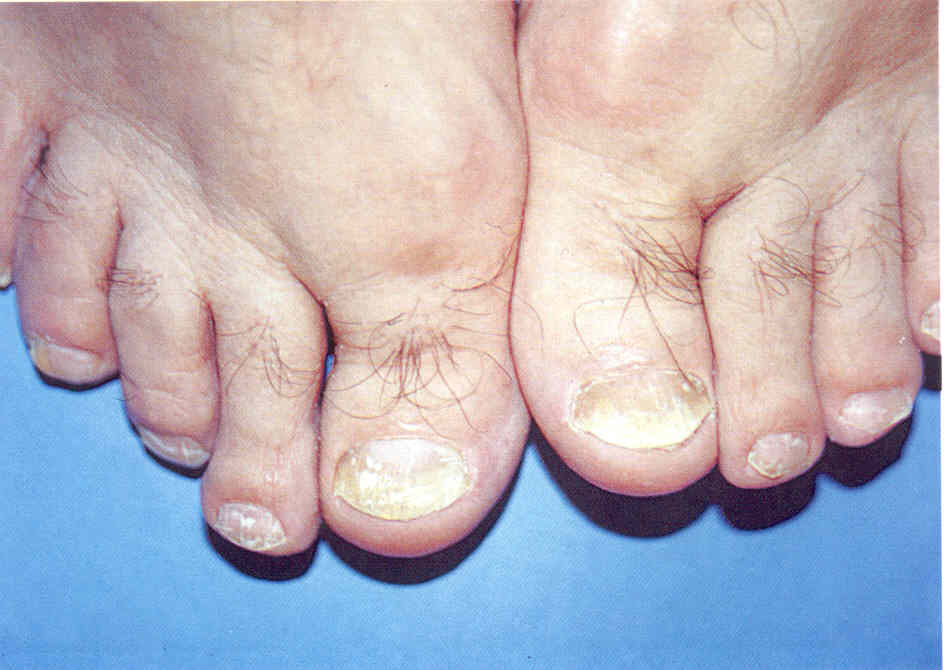
Рис.
3.1.8. Поверхностная белая форма онихомикоза, ранние проявления.
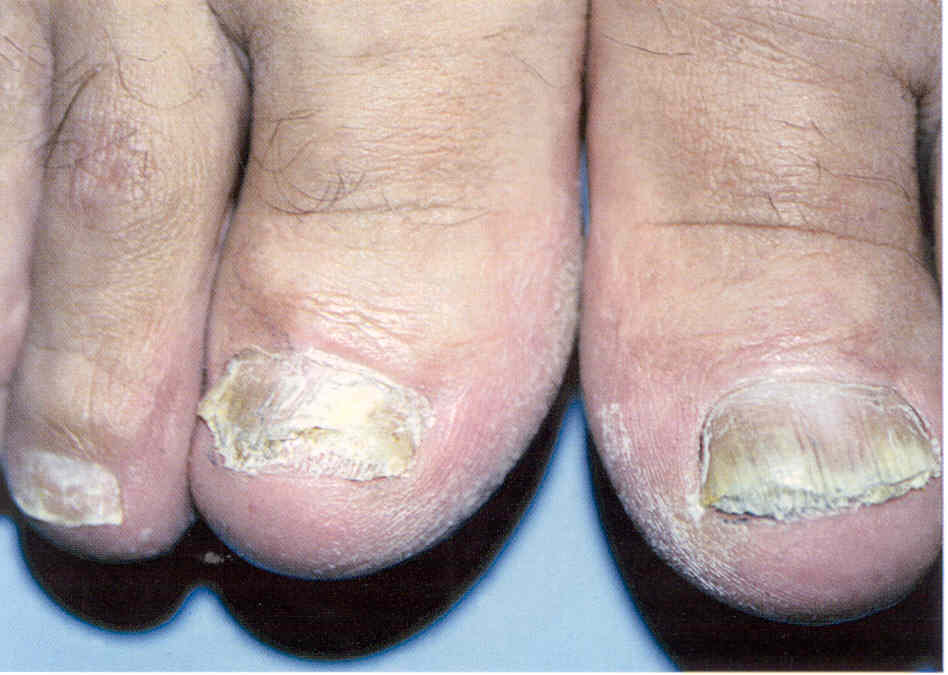
Рис.
3.1.9. Дистальная форма онихомикоза, сочетающаяся с поверхностной
белой формой.
Проксимальная подногтевая форма. При ней сначала поражается проксимальный валик, а затем матрикс и ложе ногтя. Проксимальная форма чаще вызывается Candida albicans (рис. 3.1.10), Т. rubrum (рис. 3.1.11, 3.1.12). При кандидозе ногтей онихомикозу предшествует паронихия. Сначала ногтевой валик краснеет, становит ся блестящим, уплотняется и набухает, изменяя форм у, из-за чего кутикула отделяется от ногтевой пластинки, разрушается. Воспаление ногтевого валика может сопровождаться болью. Течение паронихии волнообразное, ноготь вовлекается постепенно. Поражение ногтя может сводиться к полоске онихолизиса - участку измененной в цвете, неровной ногтевой пластинки, начинающейся у одного края ногтя в области полулуния. При вовлечении матрикса наблюдают иную картину - дистрофические изменения. Это выглядит как поперечные борозды и неровности ногтевой пластинки, со временем смещающиеся к свободному краю. Волнообразное течение процесса объясняет то, что борозды могут чередоваться с участками неизмененной ногтевой пластинки. При тяжелом повреждении матрикса ногтевая пластинка может отпадать. Паронихии могут наблюдаться и при плесневой инфекции, вызванной Scytalidium spp.
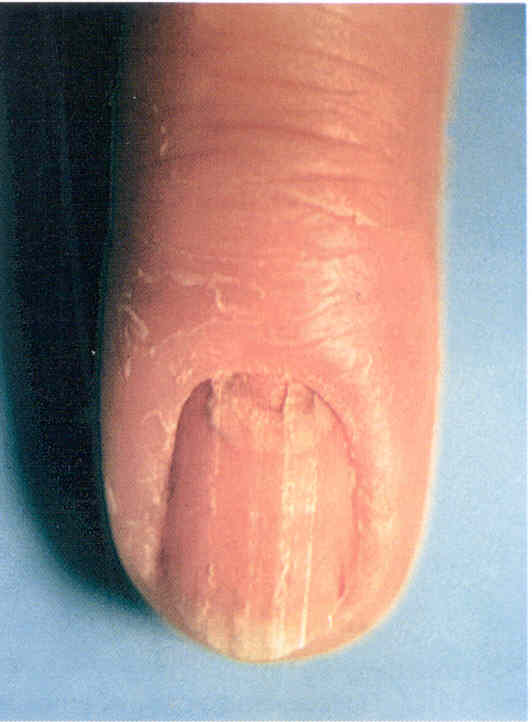
Рис.
3.1.10. Проксимальная форма онихомикоза и паронихия, вызванные
Candida albicans.
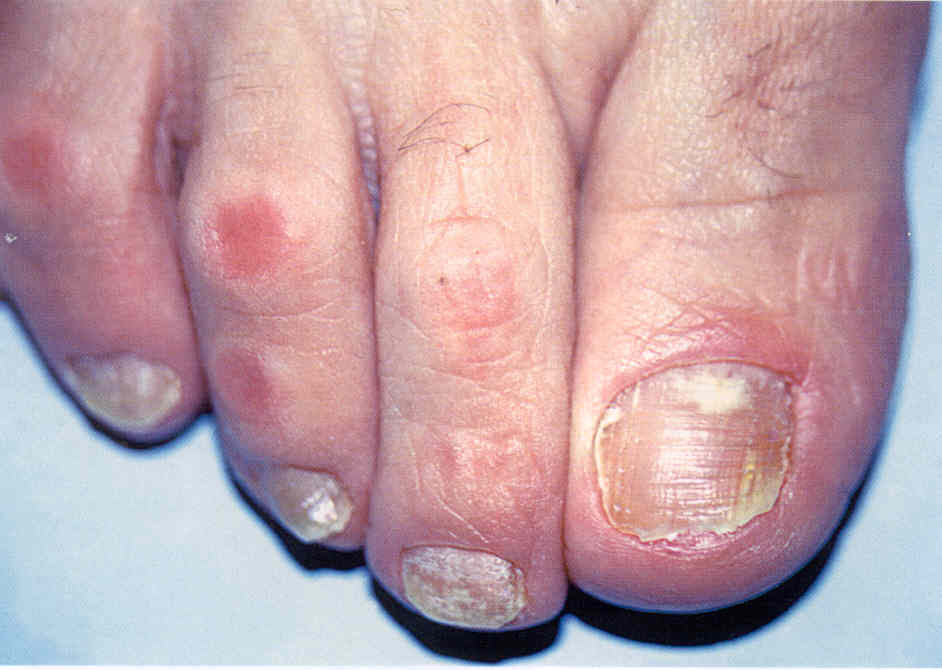
Рис.
3.1.11. Проксимальная форма онихомикоза.
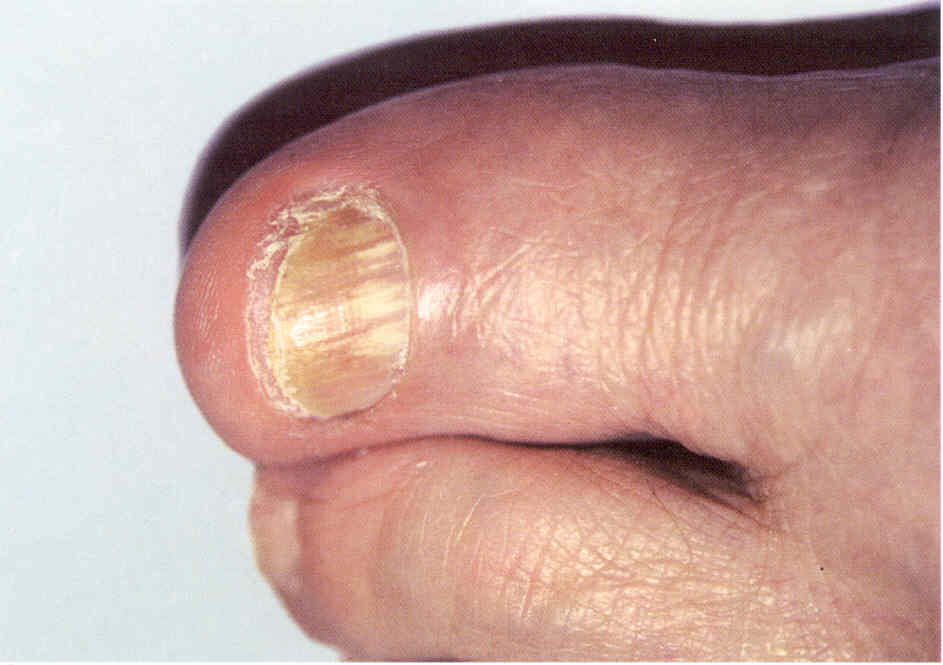
Рис.
3.1.12. Проксимальная форма онихомикоза, вызванного Т. rubnim.
Проксимальная форма онихомикоза с поражением ногтей как на руках, так и на ногах вызывается Т. rubrum. Много таких случаев описано у больных СПИДом. В области полулуния ногтя появляется белое пятно, со временем продвигающееся к свободному краю ногтя. Возможен онихолизис.
Тотальная дистрофическая форма обычно развивается из дистальной, реже из проксимальной формы. Пластинка выглядит утолщенной, желтовато-серой, неровной, может частично или полностью разрушаться (рис. 3.1.13). В большинстве случаев наблюдается подногтевой гиперкератоз, выраженный в различной степени (рис. 3.1.14, 3.1.15).
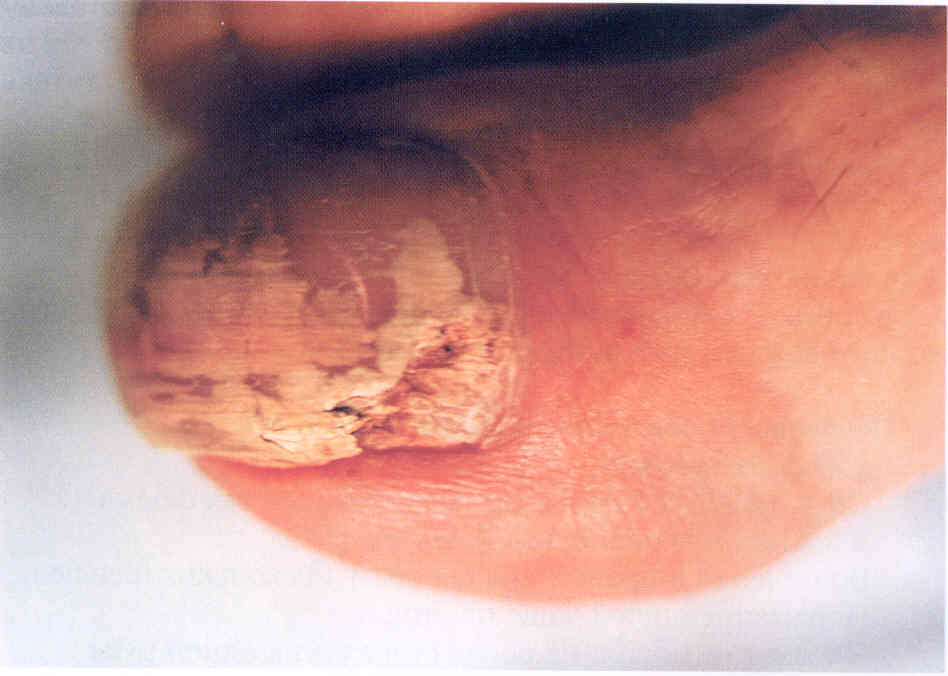
Рис.
3.1 13. Тотальная дистрофическая форма онихомикоза с разрушением
ногтевой пластинки. Возбудитель -Т. mentagrophytes var.
interdigitale.
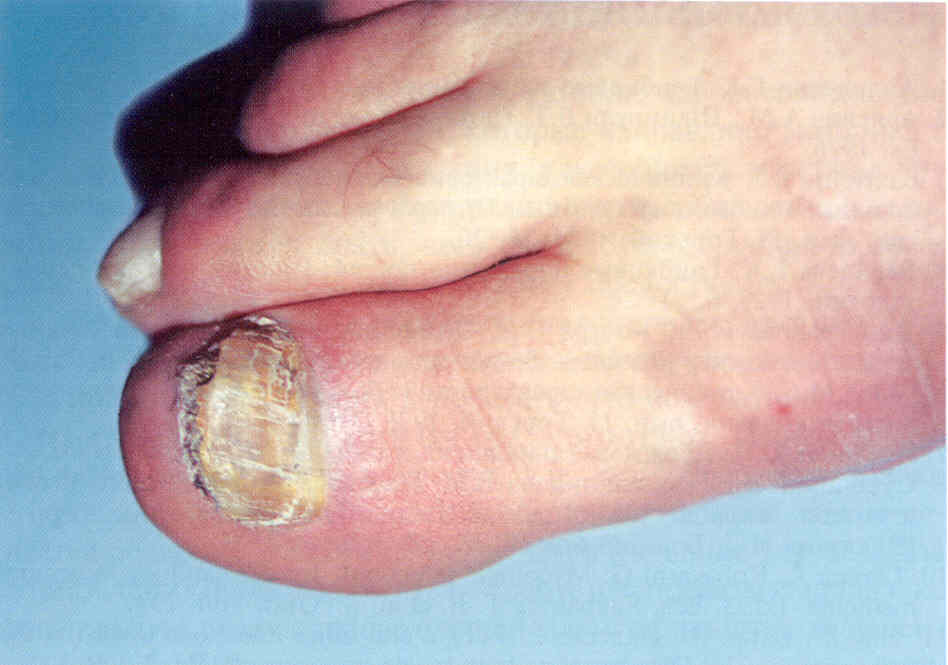
Рис
31.14 Тотальная дистрофическая форма онихомикоза с умеренным
подногтевым гиперкератозом Возбудитель - Т rubrum.
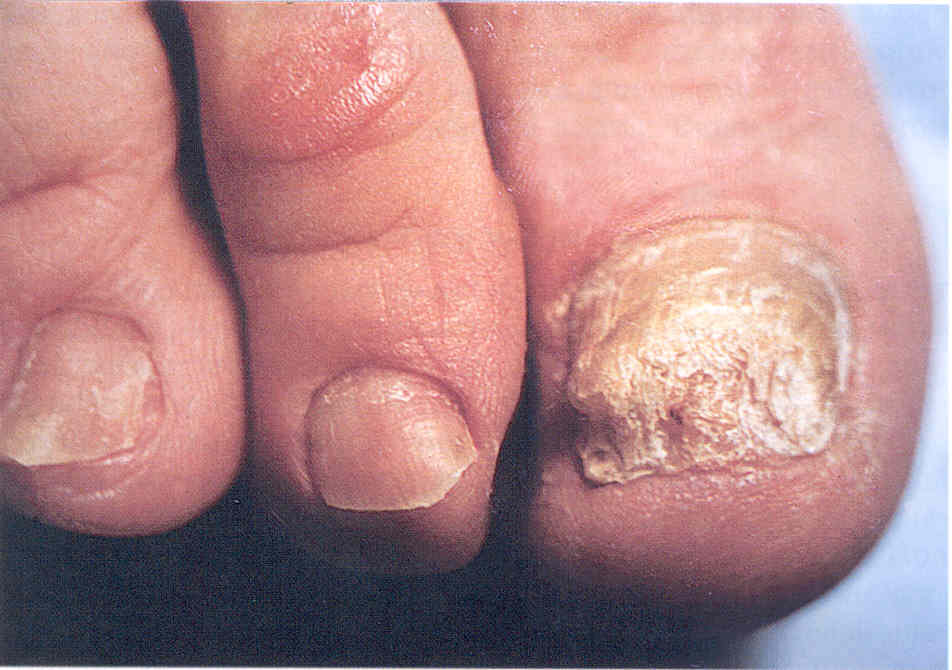
Рис.
3.1.15. Тотальная дистрофическая форма онихомикоза с выраженным
гиперкератозом. Возбудитель - Т. rubrum.
При хроническом кожно-слизистом кандидозе, помимо перечисленных изменений, возможны паронихии и утолщение кончиков пальцев, койлонихии.
Особенности онихомикоза, вызванного различными возбудителями, не включены в зарубежную кла ссификацию. Несмотря на ра знообразие этиологии, существ уют 3 главных возбудителя оних омикоза : Т. rubrum, T. mentagrophytes и С. albicans. Онихомикоз, вызванный каждым из этих возбудителей, обычно представлен совокупностью четких признаков, которые можно назвать синдромом. Отечественные авторы отразили это в классификации микозов кожи.
Клинико-эпидемиологические признаки онихомикоза, вызванного каждым из 3 возбудителей, представлены ниже.
Особенности онихомикоза, вызванного Т. rubrum (руброфития ногтей)
Обычно дистально-латеральная подногтевая форма
Выраженный подногтевой гиперкератоз
Вовлечение в процесс ногтей сразу нескольких пальцев
Поражение ногтей чаще на стопах
Поражение ногтей на обеих стопах и на одной руке
Умеренные проявления дерматофитоза стоп сквамозного сухого типа
Источник инфекции часто на ходится в семье больного
Особенности онихомикоза, вызванного Т. mentagrophytes (эпидермофития ногтей)
Обычно поверхностная белая форма
Поражен ноготь I, реже V пальца стопы
Ногти на руках не затронуты
Межпальцевой дерматофитоз стоп
Заражение чаще происходит в душевых, бассейнах, спортзалах
Особенности онихомикоза, вызванного С. albicans (кандидоз ногтей)
Обычно проксимальная подногтевая форма
Паронихия, кожица ногтя утрачена
Волнообразное течение процесса
Поражены ногти на руках, обычно на правой
Как правило, наблюдается у женщин
3.2. ЛАБОРАТОРНАЯ ДИАГНОСТИКА ОНИХОМИКОЗОВ
Эта глава написана не для сотрудников лабораторий, а для лечащих онихомикозы врачей, которые направляют материал в лаборатории. Здесь даны указания, как собирать материал для исследования, и описано, что представляют собой эти исследования. Врач должен знать, чего он требует от лаборатории и какие сведения и когда она может ему предоставить.
Микробиологическое исследование материала, взятого из пораженных ногтей, должно установить, во-первых, инфекционную природу заболевания и показать, что возбудитель - гриб и, во-вторых, вид или хотя бы род этого гриба. Первая задача решается почти всегда успешно, для этого требуется только микроскопическое иссл ед ова ние материала . Втора я задача решается редко и с успех ом не боле е чем в половине случаев . Для установления вида возбудителя требуется посев материала на питательную среду с последующей идентификацией выделенной культуры. Эти методы сложнее, чем обычная микроскопия, и занимают немало времени. Вместе с тем только установление вида возбудителя, полученного в культуре, позволит определить этиологию онихомикоза. Знание этиологии определяет выбор системного противогрибкового средства, поэтому системное лечение лучше не начинать, не дождавшись ответа лаборатории. Однако ответ дают далеко не всегда. Виновным в этом часто оказывается врач.
3.2.1. Сбор материала
Правильный сбор материала из пораженных ногтей - залог успешного микробиологического исследования. Забирая материал, не всегда захватывают участки ногтя, содержащие жизнеспособные грибы. Нежизнеспособные грибы в культуре, естественно, не вырастут, и их вид установить не удастся.
Участок ногтя, который надо взять, определяется формой онихомикоза. Так, при поверхностной форме онихомикоза следует делать соскобы с поверхности ногтевой пластинки. При самой распространенной дистальной подногтевой форме наиболее жизнеспособные грибы располагаются под ногтевой пластинкой. Материал, который направляют на исследование, должен включать не только обрезок ногтевой пластинки, но и соскоб с ногтевого ложа, из-под пластинки. Кроме того, следует захватывать и области неизмененного ногтя, поскольку на границе между ними и пораженными участками ногтя располагаются самые активные грибы. При проксимальной подногтевой форме брать материал трудно. В этих случаях иногда, особенно если собираются проводить гистологическое исследование или дифференциальную диагностику, предпринимают биопсию ногтя, изредка используют бормашину. При паронихиях делают соскобы с проксимального валика и из-под него. Во всех случаях, чтобы избежать бактериальной контаминации, перед взятием образца следует обработать ноготь этиловым спиртом.
3.2.2. Микроскопия
Материал обрабатывают 10-30% раствором едкого кали, чтобы растворить кератин, и изучают под световым микроскопом. Чтобы лучше были видны части мицелия плесневых грибов, иногда к раствору едкого кали добавляют чернила. При микроскопии обнаруживают нитевидные гифы грибов или почкующиеся клетки (рис. 3.2.1). Таким образом, микроскопия дает заключение только о грибковой природе инфекции, но не о виде гриба-возбудителя. Конечно, результативность микроскопического исследования зависит от квалификации сотрудника лаборатории.
Рис. 3.2.1. Микроскопия соскоба с ногтей, пораженных Т. rubrum. Видны гифы гриба.
3.2.3. Культура
Проводят посев материала на стандартную среду Сабуро, часто с добавками антибиотиков. В диагностике дерматофитных инфекций принято добавлять в среду Сабуро циклогексимид, подавляющий рост грибов-контаминантов, попадающих из воздуха. Существуют готовые коммерческие среды с добавками антибиотиков и циклогексимида. Следует помнить, что многие плесневые грибы-недерматофиты и некоторые виды Candida не растут на среде с циклогексимидом, поэтому рекомендуется делать посев на среду Сабуро с циклогексимидом и на среду без него. Идентификацию видов обычно проводят при микроскопическом исследовании выросшей культуры или путем пересева на селективные среды.
Следует учесть, что некоторые плесневые грибы, в том числе дерматофиты, в культуре вырастают медленно, за 2-3 нед.
Даже при соблюдении всех правил сбора материала, при хорошем оборудовании лаборатории и высокой квалификации ее персонала число положительных результатов культурального исследования очень невелико. По данным зарубежной литературы, процент положительных исследований не превышает 50.
Процент положительных результатов в лучших отечественных лабораториях едва достигает 30. Таким образом, в 2 из каждых 3 случаев онихомикоза его этиологию установить не удается.
3.2.4. Интерпретация полученных результатов
Поскольку разные грибы принимают неодинаковое участие в поражениях ногтей, результаты культурального исследования следует оценивать тоже по-разному.
Выделение из пораженных ногтей гриба-дерматофита неоспоримо свидетельствует о дерматофитозе ногтей, вызванном этим грибом.
Выделение из ногтей Candida spp. само по себе ни о чем не говорит и имеет значение тогда, когда, во-первых, есть клинические проявления и, во-вторых, псевдомицелий Candida spp. виден при микроскопии пораженных ногтей.
Выделение плесневых грибов может быть диагностически значимым только тогда, когда эти грибы получены отдельно, а не вместе с дерматофитами, если они выделены в 5 из 20 культур и если в патологическом материале обнаруживается мицелий этих грибов. Эти критерии предложены М. English в 1976 г.
Прочие случаи выделения плесневых грибов следует расценивать или как контаминацию, или как смешанную инфекцию. Для аэрогенной контаминации характерен рост колоний гриба не вокруг исследуемого материала, а по всей поверхности среды.
Смешанные инфекции, вызванные дерматофитами вместе с другими грибами, встречаются довольно часто, особенно у пожилых людей. Не стоит удивляться, если в культуре одновременно вырастают колонии грибов 3 видов и даже более.
Глава 4
ЛЕЧЕНИЕ ОНИХОМИКОЗОВ
4.1. ПРИНЦИПЫ ТЕРАПИИ ОНИХОМИКОЗОВ
Существует много средств и методов лечения онихомикозов, и все они прямо или косвенно направлены на удаление этиологического агента - патогенного гриба из пораженных ногтей. Этиотропная терапия -единственный эффективный подход к лечению грибковых инфекций ногтей.
4.1.1. Виды этиотропной терапии
Этиотропное лечение онихомикозов бывает или местным, когда противогрибковый препарат наносят на пораженный ноготь, или системным, когда препарат назначают внутрь. Местное и системное воздействие имеет свои преимущества и недостатки и свой перечень показаний и ограничений. Приведем главные характеристики существующих средств местной и системной терапии и методик их применения, а также основания для их назначения.
Местная терапия позволяет создавать на поверхности ногтя очень высокие концентрации противогрибкового препарата. Такие концентрации, фунгицидные для большинства возбудителей онихомикоза, невозможно создать при системном назначении, поскольку это было бы сопряжено с токсическим действием на организм больного. При местном нанесении препарат не всасывается в системный кровоток, поэтом у такое лечение безопасно. Главное преимущество местной терапии - отсутствие побочных и токсических эффектов, наблюдаемых при применении системных препаратов.
Недостатком местной терапии является то, что при нанесении препарата на поверхность ногтя он не всегда достигает возбудителя - гриба, расположенного в ногтевом ложе и тем более в матриксе. Чтобы подвести препарат к зараженному ногтевому ложу при явлениях гиперкератоза, прибегают к вспомогательным средствам - кератолитикам, удалению ногтевой пластинки, чистке ложа. Если затронут матрикс, то лечение местными средствами заведомо неэффективно. Кроме того, местная терапия более трудоемка. При поражении многих или всех ногтей целесообразно назначать системные препараты.
Системная терапия обеспечивает проникновение препаратов в ногти через кровь . Хотя она не позволяет сразу создавать в ногте такие высокие концентрации, как при местном нанесении, поступление препарата в ногтевое ложе и в матрикс при системной терапии гарантировано. Кроме того, многие системные препараты накапливаются в матриксе ногтя в количествах, намного превосходящих минимальные подавляющие концентрации (МПК), и способны сохраняться там после окончания лечения.
Ограничением системной терапии является риск побочных, а иногда токсических явлений, связанный с многомесячным приемом препаратов. Беременным и кормящим матерям, лицам с заболеваниями печени или лекарственной аллергией системная терапия не показана. С появлением современных противогрибковых препаратов и прогрессивных методик их применения риск развития побочных и токсических эффектов значительно сократился.
О комбинированной терапии мы говорим тогда, когда местное лечение сочетают с системным. Цели комбинированной терапии могут быть различными. Чаще всего местное лечение сочетают с системным для того, чтобы уменьшить дозы и сократить сроки назначения системного препарата, тем самым снижая вероятность побочных эффектов. Кроме того, местные препараты можно использовать для профилактики рецидивов после лечения системным препаратом. Наконец, назначение местного препарата может расширяться по этиологическим показаниям к применению системного препарата более узкого спектра действия.
4.1.2. Выбор вида терапии
Для выбора вида терапии мы считаем основными клинические характеристики онихомикоза. Определяют подход к лечению такие немаловажные условия, как общее состояние больного, сопутствующие заболевания и их терапия, а также согласие пациента и предпочтение им тех или иных методик. Наличие препаратов, стоимость лечения и некоторые другие параметры тоже должны быть учтены, чтобы лечение было эффективным, безопасным и удобным для больного и врача.
Клинические характеристики онихомикоза включают его клиническую форму (одну из четырех), степень и характер поражения ногтя: площадь измененной ногтевой пластинки, вовлечение матрикса, выраженность гиперкератоза, онихолизиса, наличие дистрофических изменений, а также число пораженных ногтей. Следует помнить, однако, что помимо клинических характеристик и других общих показателей существует множество других подчас не менее важных факторов, и вид терапии определяется отдельно для каждого больного.
4.2. СИСТЕМНАЯ ТЕРАПИЯ ОНИХОМИКОЗОВ
Системная терапия - самое эффективное и надежное лечение онихомикозов. К системной терапии прибегают тогда, когда лечение местными средствами оказывается неэффективным.
ПОКАЗАНИЯ К СИСТЕМНОЙ ТЕРАПИИ
Клинические характеристики онихомикоза: клиническая форма:
- дистально-латеральная (поздние стадии),
- проксимальная,
- тотальная; поражение более половины ногтя; вовлечение в процесс матрикса;
- выраженные изменения ногтя (гиперкератоз, онихолизис); поражение более 2-3 ногтей Неэффективность местной терапии Сочетание онихомикоза с распространенным поражением кожи или волос
Хотя системная терапия чаще всего обеспечивает излечение онихомикоза, ее применение сопряжено с рядом тр удностей. При системном назначении препарат попадает в ногти не сразу, а снача ла преодолевает многочисленные препятствия. Его концентрация в ногтях оказывается гораздо меньше, чем при местном нанесении. Чтобы эта концентрация стала эффективной, т.е. уничтожала грибы или подавляла их рост, можно, во-первых, повысить концентрацию в результате увеличения дозы препарата. Однако повышение дозы увеличит риск побочных и токсических эффектов. Для преодоления этих трудностей использ уют новейшие препараты, накапливающиеся в ногте при повторном назначении. Во-вторых, можно выбрать препарат, который эффективен и в небольшой концентрации. Современные препараты с очень низкими МПК для возбудителей онихомикоза отвечают этому требованию.
4.2.1. Системные противогрибковые препараты
Системных антимикотиков всего 8. Из них при лечении онихомикозов широко применяются гризеофульвин, тербинафин, кетоконазол и итраконазол, а флуконазол в настоящее время внедряется в терапию. Все эти препараты назначают внутрь.
Главные критерии, определяющие эффективность системного противогрибкового препарата при онихомикозе:
- противогрибковая активность и спектр действия;
- фармакокинетика (способность быстро проникать в ногти, накапливаться и задерживаться в них);
- безопасность.
Не все средства системной терапии удовлетворяют каждому из этих критериев. При их назначении следует принимать во внимание особенности каждого случая онихомикоза, состояние больного, сопутствующие заболевания и их терапию. Ниже мы приведем основные характеристики каждого препарата.
4.2.1.1. Гризеофульвин
Противогрибковый антибиотик гризеофульвин - первый системный препарат для лечения дерматофитных инфекций. Гризеофульвин используется в лечении онихомикозов более 30 лет.
Гризеофульвин действует только на дерматофиты, МПК для них находится в пределах 0,1-5 мг/л.
Гризеофульвин не полностью всасывается в желудочно-кишечном тракте, всасывание улучшается при приеме с пищей. Для того чтобы улучшить всасывание, были разработаны микронизированные (мелкодисперсные) и ультрамикронизированные формы. Прием 500 мг гризеофульвина обеспечивает максимальные концентрации 0,5-2,0 мг/л, что не всегда превышает МПК. Лечение онихомикозов обычно проводят гризеофульвином в дозе 1000 мг/сут.
В крови гризеофульвин частично связывается с белками плазмы. Метаболизм осуществляется в печени, более трети препарата выводится с калом.
Хотя гризеофульвин - липофильное вещество, способное накапливаться в тканях, сродство к кератину у него довольно низкое. Через 48-72 ч после отмены препарата его уже не обнаруживают в роговом слое, поэтому лечение онихомикозов гризеофульвином проводят постоянно, до отрастания здоровой ногтевой пластинки. В целом кинетика гризеофульвина в ногте мало исследована.
Гризеофульвин для приема внутрь выпускается в таблетках и в форме пероральной суспензии. Таблетки содержат 125 или 500 мг гризеофульвина, в упаковке 25 или 1000 таблеток по 125 мг, 25 или 250 таблеток по 500 мг. В 1 мл суспензии содержится 0,1 г гризеофульвина.
Формы с улучшенным всасыванием включают микронизированный гризеофульвин (гризеофульвин-форте), выпускаемый в таблетках по 125, 250 или 500 мг, и ультрамикронизированный гризеофульвин в таблетках по 125 мг. В последние десятилетия наиболее широко применяются микронизированные формы.
Дозу гризеофульвина устанавливают в соответствии с возрастом и массой тела пациента. Суточная доза для взрослых микронизированной формы гризеофульвина при онихомикозе составляет от 500 до 1000 мг (в 2-4 приема), но не менее 10 мг/кг. Продолжительность лечения составляет при поражении ногтей на руках около 4-6 мес, на ногах - от 9 до 12, иногда до 18 мес.
Для детей с массой тела менее 25 кг суточную дозу назначают из расчета 10 мг/кг (или в 2 приема по 5 мг/кг), детям с массой тела более 25 кг дают 250-500 мг/сут. В целом не рекомендуется назначать гризеофульвин для лечения онихомикозов у детей.
При лечении ультрамикронизированным гризеофульвином дозу снижают на треть и даже наполовину.
При назначении гризеофульвина с другими препаратами следует учитывать их возможное взаимодействие. Барбитураты снижают всасывание гризеофульвина. Гризеофульвин ослабляет действие непрямых антикоагулянтов, снижает концентрации циклоспорина. Следует помнить, что гризеофульвин может значительно ослаблять действие гормональных контрацептивов.
Наиболее распространенные побочные эффекты при приеме гризеофульвина - тошнота, иногда рвота, ощущение дискомфорта в эпигастрии, головная боль и головокружение. Кроме того, гризеофульвин обладает фотосенсибилизирующим свойством. К токсическим эффектам относят действие на печень, а также редкие случаи агранулоцитоза. Гризеофульвин не назначают беременным и кормящим матерям.
4.2.1.2. тербинафин (ламизил)
тербинафин - синтетический препарат из класса аллиламинов, используется в терапии онихомикозов с начала 90-х годов.
Средняя МПК тербинафина для дерматофитов не превышает 0,06 мг/л. Кроме того, in vitro тербинафин действует на многие другие плесневые грибы. Эффективность тербинафина при недерматофитных плесневых инфекциях неизвестна. Многие дрожжевые грибы, в частности Candida albicans, устойчивы к тербинафину в МПК до 128 мг/л.
тербинафин хорошо всасывается в желудочно-кишечном тракте, прием пищи не влияет на всасывание. Пиковые концентрации в плазме составляют при дозах 250 и 500 мг около 0,9 и 1,7-2 мг/л соответственно. Это намного превышает МПК для чувствительных грибов. Концентрации прямо зависят от дозы и повышаются при ее повышении и при повторном назначении препарата. В крови тербинафин связывается с белками всех фракций плазмы и с форменными элементами.
тербинафин метаболизируется в печени. Известно 15 его метаболитов, все они неактивны. С мочой выводится около 80% препарата. Недостаточность функции печени или почек замедляет выведение.
На дистальных краях ногтей тербинафин появляется в среднем на 8-й неделе от начала лечения. тербинафин проникает в ногтевую пластинку преимущественно через матрикс, но также и через ногтевое ложе. После отмены лечения тербинафин в эффективных концентрациях задерживается в ногтях на 4-6 нед.
тербинафина гидрохлорид для приема внутрь выпускается в таблетках по 125 и 250 мг, в упаковке 14 или 28 таблеток.
При лечении онихомикозов, вызванных дерматофитами, тербинафин применяют в дозе 250 мг/сут. В последние годы тербинафин назначают короткими курсами: при инфекциях ногтей на руках на срок 6 нед (1,5 мес), при инфекциях ногтей на ногах на срок 12 нед (3 мес). Изучена эффективность тербинафина в дозе 500 мг в день в течение 3 мес при кандидозе ногтей. Возможна пульс-терапия тербинафином в дозе 500 мг/сут однонедельными курсами в течение 3-4 мес.
Дозы для детей составляют при массе тела до 20 кг 62,25 мг (половина таблетки 125 мг), до 40 кг - 125 мг, детям с массой тела более 40 кг дают полную дозу. Опыт лечения детей тербинафином ограничен.
При назначении тербинафина следует учитывать его возможное взаимодействие с препаратами, метаболизируемыми печенью. Рифампицин снижает, а циметидин и терфенадин увеличивают концентрации тербинафина.
Наиболее распространенные побочные эффекты при лечении тербинафином включают тошноту, ощущение переполнения или боль в животе, иногда снижение аппетита. Описаны потеря или изменение вкуса во время лечения. Помимо диспепсических явлений, при лечении тербинафином может развиться крапивница. Токсические эффекты - гепатотоксичность, агранулоцитоз, повреждения органа зрения и некоторые другие встречаются очень редко. Не следует назначать тербинафин лицам с заболеваниями печени. При почечной недостаточности следует снизить дозу тербинафина наполовину при клиренсе креатинина, превышающем 50 мл/мин. тербинафин не назначают беременным и кормящим матерям.
4.2.1.3. Кетоконазол (низорал, ороназол)
Этот синтетический препарат из класса азолов стали применять в лечении микозов с конца 70-х годов.
Кетоконазол обладает широким спектром действия. Средняя МПК для дерматофитов составляет около 0,1-0,2 мг/л, для Candida albicans - около 0,5 мг/л. Многие плесневые грибы - возбудители недерматофитного онихомикоза устойчивы к кетоконазолу.
Кетоконазол не полностью всасывается в жел удочно-кишечном тракте . Всасывание хуже при сниженной кислотности и улучшается при приеме с пищей. Прие м 200 мг кетоконазола приводит к созданию пиковой концентрации в плазме около 3 мг/л, прием 400 мг - 5-6 мг/л. Эти концентрации превышают МПК для чувствительных возбудителей.
В крови кетоконазол почти полностью связывается с белками плазмы, интенсивно метаболизируется в печени. Метаболиты неактивны, большая часть их выводится с калом.
Кетоконазол обладает высоким сродством к кератину. В ногти препарат попадает через матрикс и ногтевое ложе, его можно обнаружить на 11-й день от начала лечения. Хотя кетоконазол, по-видимому, задерживается в ногте на некоторое время после прекращения лечения, кинетика препарата в ногте исследована недостаточно.
Кетоконазол для приема внутрь выпускается в таблетках по 200 мг, в упаковке 10, 20 или 30 таблеток.
При онихомикозах кетоконазол назначают в дозе 200 мг/сут. Препа рат лучше принимать во время еды. Лечение занимает 4-6 мес при онихомикозах кистей и 8-12 мес при онихомикозах стоп.
Детям с массой тела от 15 до 30 кг кетоконазол назначают по 100 мг (полтаблетки). Детям с большей массой тела дают полную дозу. В целом не следует применять кетоконазол для лечения онихомикозов у детей.
При назначении кетоконазола необходимо учитывать его возможное взаимодействие со многими препаратами. Антациды и средства, снижающие желудочную секрецию, препятствуют всасыванию кетоконазола. Кетоконазол увеличивает период полужизни антигистаминных средств терфенадина, астемизола, а также цизаприда; совместное использование этих препаратов может привести к развитию аритмии. Кетоконазол увеличивает период полужизни мидазолама, триазолама, циклоспорина и потенцирует эффект непрямых антикоагулянтов. Концентрации кетоконазола снижаются при его назначении с рифампицином и изониазидом, изменяются при использовании с фенитоином.
Ра спространенные побочные эффекты кетоконазола включа ют тошноту, реже рвоту, снижение аппетита . Принимая препарат во время еды или на ночь, можно избежать этих явлений.
Основной токсический эффект кетоконазола состоит в его действии на печень. Повышение концентрации печеночных трансаминаз в ходе лечения наблюдают у 5-10% больных, принимающих кетоконазол. Если эти явления становятся постоянными или усиливаются, препарат надо отменить. Тяжелые повреждения печени встречаются редко, но при длительном лечении онихомикоза их вероятность увеличивается. Влияние кетоконазола на метаболизм стероидов в организме человека может обусловить изменения уровней холестерина и стероидных гормонов в крови, но клинически эти изменения никак не проявляются. Не следует назначать кетоконазол беременным и кормящим матерям.
4.2.1.4. Итраконазол (орунгал, ирунин)
Этот синтетический препарат из класса азолов стали использовать в лечении онихомикозов с начала 90-х годов.
Спектр действия итраконазола самый широкий среди всех противогрибковых средств для приема внутрь. Итраконазол действует на дерматофиты (со средней МПК около 0,1 мг/л), разные виды Candida (с МПК в пределах 0,1-1 мг/л) и многие плесневые грибы, встречающиеся при онихомикозах.
Итраконазол не полностью всасывается в желудочно-кишечном тракте. Всасывание препарата хуже при низкой кислотности, но существенно улучшается при приеме с пищей. После приема 100 мг препарата максимальные концентрации в плазме составляют 0,1-0,2 мг/л, повышаясь до 1 мг/л при приеме 200 мг и до 2 мг/л при приеме 400 мг. Это превышает МПК для большинства грибов-возбудителей.
В крови Итраконазол почти полностью связывается с белками плазмы, интенсивно метаболизируется в печени. Основным метаболитом является гидрокси-Итраконазол, по активности не уступающий итраконазолу. Большая часть метаболитов выводится с калом.
Кератофильность итраконазола обеспечивает его высокие концентрации в коже и ногтях, в 4 раза превышающие плазменные. На дистальных концах ногтевых пластинок итраконазол можно обнаружить уже через 1 нед лечения. В ногтевую пластинку итраконазол проникает как через матрикс, так и сразу через ногтевое ложе. В матриксе препарат накапливается и выводится только при отрастании новой ногтевой пластинки, поэтому эффективная концентрация препарата после его отмены поддерживается в ногтях на руках в течение еще 3 мес, а на ногах - в течение 6-9 мес при 3-месячном курсе лечения.
Итраконазол для приема внутрь выпускается в капсулах, содержащих 100 мг препарата, в упаковке 4 или 15 капсул.
Возможно лечение онихомикозов короткими курсами по 200 мг итраконазола каждый день в течение 3 мес. В последние годы большее признание получила методика пульс-терапии, когда итраконазол назначают по 400 мг/сут (на 2 приема) в течение 1 нед. При лечении инфекций на руках назначают 2 курса пульс-терапии по однонедельному курсу каждый месяц. При лечении инфекций на ногах назначают 3 или 4 курса в зависимости от формы и тяжести поражения. Принимать итраконазол следует во время еды, на 1 прием не более 200 мг (2 капсулы). Поскольку опыт применения итраконазола в педиатрии ограничен, рекомендации по дозировке препарата у детей не выработаны.
При назначении итраконазола учитывают риск взаимодействия с другими препаратами. Антациды и средства, снижающие секрецию желудка, препятствуют всасыванию итраконазола. Не следует назначать итраконазол вместе с астемизолом, терфенадином или цизапридом из-за возможности развития аритмии. Итраконазол также увеличивает период полужизни мидазолама и триазолама, дигоксина, циклоспорина, потенцирует действие непрямых антикоагулянтов. Рифампицин и фенитоин снижают концентрации итраконазола.
Наиболее распространенные побочные эффекты - тошнота, дискомфорт в эпигастрии и боли в животе, запоры. У незначительной части больных отмечается преходящее повышение концентрации печеночных трансаминаз. Если она не снижается или появляются симптомы гепатита, то лечение прекращают. Итраконазол лучше не назначать пациентам с заболеваниями печени. В указанных дозах итраконазол не оказывает никакого влияния на метаболизм стероидных гормонов. Беременным и кормящим матерям лечение онихомикозов итраконазолом не проводится.
4.2.1.5. Флуконазол (дифлюкан)
Флуконазол - препарат из класса азолов, был получен в 1982 г. При онихомикозах его стали использовать в последние годы.
Спектр действия у флуконазола широкий. МПК для дерматофитов составляет до 1 мг/л, для Candida albicans - 0,25 мг/л. Активность флуконазола в отношении разных плесневых грибов, по-видимому, меньше, чем в отношении дрожжевых.
Флуконазол почти полностью всасывается в желудочно-кишечном тракте. При приеме внутрь 50 мг препарата максимальная концентрация в плазме составляет около 1 мг/л, при повторном назначении она достигает 2-3 мг/л. Это превышает МПК для многих чувствительных грибов.
В плазме крови с белками связывается не более 12% препарата, основное количество находится в свободной форме. Флуконазол весьма слабо метаболизируется печенью, выводится почками преимущественно в неизмененном виде. Выведение препарата зависит от скорости клубочковой фильтрации.
В коже и ногтях создаются высокие концентрации флуконазола. Гидрофильность флуконазола, находящегося в свободной форме, позволяет ему быстро проникать в ногтевую пластинку через ложе ногтя. В ногтевой пластинке флуконазол можно обнаружить уже спустя несколько часов после приема. Флуконазол обладает некоторой кератинофильностью и выводится из рогового слоя медленнее, чем из плазмы.
Для приема внутрь препарат выпускается в виде покрытых желатиновой оболочкой капсул по 50, 100, 150 или 200 мг, в упаковке 1, 7 или 10 капсул.
В лечении онихомикозов флуконазол применяют по схеме пульс-терапии, назначая 150 мг (однократно) в неделю. Продолжительность такой терапии зависит от формы и локализации онихомикоза : около 6 мес при поражении ногтей на руках, до 12 мес - на ногах. За рубежом используется схема пульс-терапии с назначением 300 мг в неделю (2 капсулы по 150 мг) в течение 9 мес. Дозы для детей не должны превышать 3-5 мг/кг в неделю.
Следует принимать в расчет возможное взаимодействие флуконазола с другими препаратами. Не следует назначать флуконазол одновременно с цизапридом. Флуконазол увеличивает период полувыведения гипогликемических средств - глибенкламида, хлорпропамида, толбутамида, потенцир ует действие непрямых антикоагулянтов, увеличивает концентрации фенитоина и циклоспорина. Рифампицин снижает концентрации флуконазола. При назначении флуконазола длительными курсами в больших дозах учитывают состояние функции почек.Побочные эффекты включают тошноту и ощущение дискомфорта в животе. Лечение онихомикоза небольшими дозами флуконазола 1 раз в неделю обычно не сопровождается никакими побочными и токсическими явлениями.
4.2.2. Выбор препарата
Подбирая средство для системного лечения онихомикоза, нужно помнить, что каждый препарат может обеспечить излечение при обоснованном и разумном назначении.
Главным критерием, определяющим выбор системного препарата, мы считаем спектр его действия. Спектр должен включать грибы, выделенные из пораженных ногтей. В связи с этим этиология онихомикоза, по данным культурального исследования, должна быть известна врачу. Если этиология неизвестна или выделено несколько грибов, назначают препарат широкого спектра, включающего и дерматофиты, и грибы рода Candida, и плесневые недерматофитные грибы (табл. 4.2.1).
Таблица 4.2.1
Спектр действия и показания к применению средств системной терапии онихомикозов
|
Препарат |
Дерматофиты |
Candida spp. |
Плесневые грибы |
|
Гризеофульвин |
+ |
- |
- |
|
+ |
- |
? |
|
|
Кетоконазол |
+ |
+ |
- |
|
Итраконазол |
+ |
+ |
+ |
|
Флуконазол |
+ |
+ |
- |
При известной этиологии выбор препарата определяется видом выделенного в культуре гриба. При онихомикозе, вызванном только дерматофитами, назначают тербинафин или гризеофульвин. При онихомикозе, вызванном грибами Candida, и при кандидозной паронихии показаны итраконазол, кетоконазол или флуконазол. При онихомикозе, вызванном плесневыми грибами-недерматофитами, используют итраконазол.
Вторым критерием мы считаем клиническую форму онихомикоза, тяжесть и локализацию поражения. При лечении грибковых инфекций, поражающих ногти на ногах, с выраженным гиперкератозом и вовлечением матрикса, требуется продолжительное лечение. В этих случаях гризеофульвин или кетоконазол часто оказываются неэффективными и небезопасными в смысле побочных и токсических явлений. При онихомикозах пальцев ног препаратами выбора являются итраконазол и тербинафин.
Если все же приходится назначать гризеофульвин и кетоконазол, то системное лечение ими лучше сочетать с местной терапией противогрибковыми средствами, удалением пораженной ногтевой пластинки. Это повышает эффективность лечения и помогает сократить его продолжительность.
Третьим критерием являются безопасность лечения, риск возникновения побочных и токсических эффектов. Вопросы безопасности рассмотрены ниже.
4.2.3. Продолжительность лечения
Продолжительность лечения онихомикозов зависит от скорости роста ногтя. Скорость роста определяется локализацией (ногти на ногах растут медленнее), возрастом больного и сопутствующими заболеваниями - у пожилых и ослабленных пациентов, лиц с хроническими системными заболеваниями или предшествовавшей патологией ногтей они растут медленнее.
В среднем здоровые ногти на руках отрастают заново за 4-6 мес, на ногах - за 12-18 мес. Эти сроки определяют продолжительность лечения гризеофульвином и кетоконазолом, а также флуконазолом.
тербинафин и в большей степени итраконазол способны накапливаться в ногте и долго задерживаться в нем после отмены лечения. Это позволяет сокращать срок лечения, применяя короткие курсы, схемы интермиттирующей терапии и пульс-терапии. Однако рекомендованная для таких схем продолжительность лечения является лишь ориентировочной, в ряде случаев при поражении ногтей на ногах с выраженным гиперкератозом или дистрофическими явлениями лечение приходится продлевать.
4.2.4. Методики назначения препаратов
Существуют 4 схемы назначения системных препаратов при онихомикозе.
1. Стандартная схема, предусматривающая ежедневный прием обычной дозы препарата в течение всего периода лечения. Продолжительность лечения соответствует времени отрастания ногтевой пластинки. По этой схеме можно назначать любой системный препарат.
2. Укороченная схема, при которой срок лечения короче времени отрастания ногтя. Лечение проводится обычными или увеличенными дозами. По этой схеме можно применять итраконазол и тербинафин, способные долгое время задерживаться в ногтях после прекращения лечения.
3. Интермиттирующая, или прерывистая, схема предусматривает назначение обычной или увеличенной дозы препарата несколькими короткими курсами. Интервалы между этими курсами равны продолжительности самих курсов, например недельный курс с недельным интервалом. По такой схеме можно применять итраконазол и тербинафин, накапливающиеся и надолго задерживающиеся в ногтях, а в принципе - все липофильные препараты. Прерывистая схема пока не получила широкого признания.
4. Схема пульс-терапии. По этой схеме увеличенную дозу препарата назначают короткими курсами с интервалами, превышающими длительность самих курсов. Лечение может быть коротким, как при использовании итраконазола, или соответствовать времени отрастания ногтевой пластинки, как при использовании флуконазола.
Наиболее распространенные, используемые во всем мире схемы назначения препаратов приведены в табл. 4.2.2.
Таблица 4.2.2
Основные схемы назначения системных противогрибковых препаратов
|
Препарат |
Схема |
Суточная доза, мг |
Продолжительность курса, мес |
|
|
ногти рук |
ногти ног |
|||
|
Гризеофульвин |
Стандартная* |
1000 |
4-9 |
6-18 |
|
Ламизил, тербинафин |
Укороченная |
250 |
1,5 |
3-4 |
|
Низорал, Кетоконазол |
Стандартная |
200 |
4-6 |
6-18 |
|
Орунгал ,Итраконазол |
Пульс-терапия 1 нед. в месяц |
400 |
2 |
3-4 Укороченная |
|
200 |
2 |
3-4 |
||
|
Дифлюкан, Флуконазол |
Пульс-терапия 1 день в неделю |
150 |
4-6 |
9-12 |
* В практике отечественных дерматологов принято изменять схему в ходе лечения гризеофульвином: в 1-й месяц 1000 мг препарата назначают каждый день, во 2-й месяц - через день, в 3-й и остальные - 1 раз в 3 дня.
Преимуществом схем короткой, прерывистой терапии и пульс-терапии являются их безопасность в смысле побочных и токсических эффектов и удобство для пациента при сохранении высокой эффективности. Однако стандартная схема лечения любым препаратом дает статистически лучшие показатели излеченности.
4.2.5. Безопасность лечения
Безопасность, т.е. отсутствие серьезных побочных и токсических эффектов препарата, - одно из главных требований к любой системной терапии. Прежде всего следует сказать, что ни один из применяемых противогрибковых средств не лишен побочного и токсического действия. В целом при разумном назначении препаратов все эти побочные эффекты преходящи, не представляют угрозы для жизни и здоровья пациента и почти всегда легко переносятся. Тяжелые расстройства, осложняющие лечение системными препаратами, очень редки и относятся либо к анафилаксии, либо к идиосинкразии.
По фармакокинетическим свойствам, определяющим распределение и метаболизм препарата в организме пациента, а значит, и возможность тех или иных побочных эффектов, все представленные в табл. 4.2.2 препараты можно разделить на 2 группы. К одной группе относятся липофильные препараты: гризеофульвин, тербинафин, кетоконазол и итраконазол. Они не полностью всасываются в кишечнике, в крови находятся преимущественно в связанной с белками плазмы форме, накапливаются в тканях, подвергаются интенсивному метаболизму в печени и выводятся в измененной форме. Единственным представителем другой группы является гидрофильный препарат флуконазол.
Общие фармакокинетические свойства обусловливают некоторые общие для всех перечисленных препаратов побочные эффекты.
Так, всасывание в пищеварительном тракте всех 4 липофильных препаратов может осложняться диспепсическими явлениями: тошнотой, ощущением дискомфорта в животе, иногда болью, рвотой. Интенсивный метаболизм в печени предопределяет возможность гепатотоксических эффектов, проявляющихся повышением концентрации печеночных трансаминаз, щелочной фосфатазы. Все эти эффекты можно предотвратить назначением терапевтических доз препаратов строго по показаниям с соблюдением рекомендованной методики применения.
Флуконазол - относительно безопасный препарат, свидетельством чему служит большой опыт его применения при глубоких микозах. Побочные эффекты флуконазола также схожи с таковыми остальных препаратов - диспепсические явления и очень редкие случаи токсического гепатита. Особенности побочного и токсического действия каждого из включенных в табл. 4.2.2 противогрибковых средств показаны выше в описании этих препаратов.
Следует признать, что риск токсического действия зависит от эффективности препарата. Чем меньше эффективность препарата, тем большие его дозы приходится назначать. Вероятность токсических влияний зависит и от особенностей фармакокинетики. Препараты, обладающие высоким сродством к кератину, накапливающиеся в ногтях, можно назначать более короткими курсами. Чем короче срок лечения, тем меньше вероятность нежелательных эффектов.
Рекомендации по безопасному применению противогрибковых препаратов:
наименее опасны схемы пульс-терапии, прерывистые и укороченные схемы; назначение препарата должно быть этиологически обосновано. Если спектр действия препарата не включает выделенного возбудителя, не следует назначать его даже и в больших дозах; продолжительность лечения традиционными средствами можно уменьшить, применяя комбинированную терапию или прерывистую схему; следует учитывать взаимодействие с другими препаратами; ни один системный препарат не следует назначать пациентам с заболеваниями печени; ни один системный препарат не следует назначать при беременности и лактации.
Невысокая эффективность и относительно малая способность накапливаться в ногтях обусловливают больший риск применения традиционных системных средств гризеофульвина и кетоконазола. Эти препараты назначают по стандартной схеме на срок до 1 года, иногда дольше. Частота побочных и токсических эффектов наибольшая при использовании именно гризеофульвина и кетоконазола. С появлением современных противогрибковых средств ни гризеофульвин, ни кетоконазол не рекомендуют применять в качестве монотерапии онихомикозов.
Если в арсенале врача нет других препаратов, кроме гризеофульвина или кетоконазола, ему следует подумать о том, как сделать лечение этими средствами безопасным при сохранении эффективности. Есть два решения задачи. Во-первых, можно сократить срок лечения, а заодно и повысить его эффективность путем комбинированной терапии с использованием местных противогрибковых препаратов и вспомогательных средств. Во-вторых, можно применить прерывистую схему, периодически (не дольше 1 нед) давая организму пациента отдохнуть и также сочетая системную терапию с активным местным лечением.
Возможность взаимодействия противогрибковых средств с другими системными препаратами следует учитывать всегда. При назначении препарата нужно внимательно ознакомиться с аннотацией или обратиться к этому разделу нашей книги.
Главные противопоказания к системной терапии онихомикозов - заболевания печени и беременность. Ни один из системных противогрибковых препаратов лучше не назначать больным с заболеваниями печени или гепатотоксическими реакциями в анамнезе. Если в ходе лечения появляются стойкие клинические или лабораторные признаки нарушения функции печени, лечение прекращают.
При назначении любого препарата ежедневно на срок более 1 мес следует регулярно определять показатели функции печени - содержание аминотрансфераз и щелочной фосфатазы (табл. 4.2.3), начиная с контрольного исследования до начала терапии.
При нарушенной функции почек, снижении скорости клубочковой фильтрации может потребоваться коррекция дозы тербинафина, поскольку этот препарат выводится преимущественно почками. Коррекции дозы флуконазола не требуется, потому что его назначают в сравнительно небольшой дозе всего 1 раз в неделю.
Лекарственную аллергию, например, к пенициллиновым антибиотикам многие авторы считают противопоказанием к назначению гризеофульвина.
Таблица 4.2.3
Лабораторный контроль функции печени при системной терапии онихомикозов
|
Препарат |
Схема |
Регулярность |
Обследуемые |
||
|
Гризеофульвин |
Стандартная |
2 раза в течение 1 мес, затем 1 раз в 3 мес |
Все пациенты |
||
|
Укороченная |
После 1-го мес |
Все пациенты |
|||
|
Кетоконазол |
Стандартная |
2 мес дважды в месяц, затем ежемесячно |
Все пациенты |
||
|
Итраконазол |
Пульс-терапия |
После 1-й нед |
Лица с заболеваниями печени в анамнезе* |
||
|
|
Укороченная |
После 1-го мес |
Все пациенты |
||
|
Флуконазол |
Пульс-терапия |
1 раз в 2 мес |
Лица с заболеваниями печени в анамнезе* |
* При назначении любого препарата следует учитывать индивидуальные особенности пациента, в частности его отношение к алкоголю. У лиц, регулярно употребляющих алкогольные напитки, уровень аминотрансфераз печени рекомендуется определять после 1 -и недели лечения любым препаратом.
Ни один из 5 системных препаратов не рекомендуется назначать беременным. При онихомикозе терапевтическая выгода не превышает риска для плода. Поскольку все системные средства выводятся или могут выводиться с молоком, их не следует назначать и в период лактации.
Препараты из группы азолов могут влиять на метаболизм стероидов в организме человека. Однако клинические проявления такого взаимодействия не наблюдаются при использовании терапевтических доз. Дозы, схемы и сроки лечения, применяемые в терапии онихомикозов, гораздо меньше максимальных безопасных доз и сроков, рекомендованных для азольных препаратов. Лечение онихомикозов азольными препаратами не представляет никакого риска расстройства метаболизма стероидных гормонов пациента.
4.2.6. Причины неудач системной терапии
Рассматривая случаи неудачного лечения онихомикозов системными противогрибковыми препаратами, стоит обратить внимание как на недостатки самих препаратов, так и на неправильное назначение их врачом и несоблюдение пациентом предписанной схемы приема.
Наименее эффективно и наиболее часто дает побочные эффекты лечение гризеофульвином и кетоконазолом. Даже при сроке лечения 1 год клинико-микологическая эффективность лечения едва достигает 50%, а частота рецидивов составляет 30- 40%. Неудачное лечение только гризеофульвином или кетоконазолом без использования средств местной терапии можно считать обычным явлением.
К ошибкам врача следует отнести назначение потенциально высокоэффективных противогрибковых препаратов без учета клиники и этиологии онихомикоза, использование неадекватных доз и сроков лечения, незнание индивидуальных особенностей больного (табл. 4.2.4).
Несоблюдение больным предписанной схемы приема препарата - ошибка отчасти и врача, не разъяснившего пациенту значение строгого соблюдения этой схемы и не следящего за выполнением своих рекомендаций.
Бывают случаи, когда и при всесторонне обоснованном назначении, при соблюдении врачом и пациентом всех правил и рекомендаций не удается излечить онихомикоз, добиться удаления гриба из пораженных ногтей. В этих случаях продлевают срок лечения, заменяют препарат (например, тербинафин заменяют итраконазолом и наоборот), добавляют к системной терапии лечение местными противогрибковыми средствами. Помимо назначения противогрибковых средств, в терапии онихомикозов обязательно удаление пораженных частей ногтя различными способами (удаление ногтевой пластинки, кератолитики, чистки ногтевого ложа).
Таблица 4.2.4
Причины неудач системной терапии онихомикозов и способы их предотвращения
|
Причины неудачного лечения |
Способы их предотвращения |
||
|
Неправильный подход к терапии |
1. Спектр действия препарата не соответствует этиологии онихомикоза или этиология неизвестна 2. Доза препарата неадекватна поражению ногтя, излечения/ улучшения не происходит 3. Монотерапии системными препаратами недостаточно |
Не начинать лечение, не дождавшись ответа лаборатории Назначить соответствующий препарат или препарат с максимально широким спектром Увеличить продолжительность лечения При интермиттирующей терапии или пульс-терапии увеличить число пульсов или перейти на стандартные и укороченные схемы лечения тем же препаратом Применить местные противогрибковые препараты и вспомогательные средства Удалить пораженные части ногтя |
|
|
Проблемы фармакокинетики |
4. Препарат плохо всасывается 5. Препарат плохо распределяется в организме или быстро выводится 6. Препарат не достигает ногтей |
Соблюдать схему приема, указанную в описании препарат Если возможно, принимать дозу по частям Принимать препарат во время еды Исключить одновременный прием других препаратов Не назначать системн ую терапию онихомикозов пациентам с тяжелыми расстройствами обмена, болезнями печени, опухолями, беременным, старикам Исключить одновременный прием других препаратов (зная возможные взаимодействия) Исключить болезни сосудов конечностей Применить препараты, улучшающие кровообращение, или физиотерапию
|
|
|
8. Тяжелые токсические эффекты, анафилактические реакции |
Принимать препарат на ночь Применить схемы прерывистой терапии и пульс-терапии Изучить анамнез пациента (лекарственная аллергия, болезни печени) См. п. 5 Применить схемы прерывистой терапии и пульс-терапии Регулярно проводить клинико-лабораторное обследование |
||
|
Комплаентность |
9. Пациент не соблюдает режим приема препарата |
Применить схемы прерывистой терапии и пульс-терапии Объяснить пациенту важность соблюдения режима Периодически проверять, как пациент соблюдает предписанную схему |
|
4.3. МЕСТНАЯ ТЕРАПИЯ ОНИХОМИКОЗОВ
Местная терапия менее эффективна, чем системная, и не может обеспечить излечение при распространенных и длительно существующих грибковых инфекциях ногтей. Однако в ряде случаев лечение местными противогрибковыми средствами наиболее обоснованно.
ПОКАЗАНИЯ К МЕСТНОЙ ТЕРАПИИ Клинические характеристики онихомикоза: клиническая форма:
дистально-латеральная - начальные стадии, поверхностная белая; поражение менее половины ногтя; умеренный подногтевой гиперкератоз; поражение 1 или 2 ногтей.
Противопоказания к системной терапии. Местные противогрибковые препараты содержат очень высокие концентрации действующих веществ, активных против грибов - возбудителей онихомикоза. Однако эти высокие концентрации создаются только на поверхности ногтевой пластинки, а вглубь, к ногтевому ложу, где расположены наиболее жизнеспособные грибы, антимикотики не всегда проникают в эффективных концентрациях. Существуют два решения этой проблемы. Традиционный подход - использование вспомогательных средств, позволяющих удалить пораженные роговые структуры ногтя. При этом обнажается ногтевое ложе, содержащее возбудители. Этот подход очень эффективен, но не всегда приемлем для пациента, занимает много времени.
В последнее десятилетие появились средства для местной терапии онихомикозов в виде лаков для ногтей. Эти средства лучше, чем традиционные препараты, проникают через ногтевую пластинку. Однако традиционный подход, позволяющий избавиться от пораженных роговых структур ногтя, рекомендуется и при использовании современных средств.
По этой причине местное лечение онихомикозов всегда проводится в два этапа: сначала удаляют пораженные части ногтя, а затем наносят противогрибковые препараты. Приступая к лечению онихомикозов, всегда следует провести лечение пораженной кожи местными противогрибковыми средствами.
Этап первый - удаление пораженных ча стей ногтя. Обычно пораженн ую ногтев ую пластинку и роговые слои ложа удаляют механически или используют кератолитические пластыри.
Механическое удаление - самый простой и наиболее распространенный способ. Пораженную ногтевую пластинку удаляют с помощью маникюрных пилок и кусачек; (рис. 4.3.1, А) как правило, это делает сам пациент. Механическое удаление пластинки ногтя показано при дистальном или латеральном типе поражения, при отсутствии выраженного подногтевого гиперкератоза, а также при поверхностном онихомикозе. Метод прост, не травмирует ногтевое ложе, дает хороший косметический результат.
Схематическое изображение метода представлено на рис. 4.3.1, Б.
Пораженные части ногтя удаляют 1 раз в 10-15 дней, оставшиеся части ногтя смазывают раствором йода или спиртом.
Удаление с помощью кератолитических пластырей - способ, распространенный в амбулаторной практике. Такой метод показан при поражении нескольких ногтей, вовлечении всей ногтевой пластинки, матрикса, выраженном гиперкератозе ногтевого ложа.
Пластыри содержат в качестве кератолитического компонента мочевину или салициловую кислоту. Иногда в состав пластыря добавляют антисептик (хинозол, йод) или местное противогрибковое средство вроде бифоназола, кетоконазола. Рецепты наиболее часто применяемых в практике кератолитических пластырей приведены ниже.
|
Мочевинные пластыри |
Салициловые пластыри |
||||
|
Rp.: |
Ureae purae 20,0 Aquae destillatae 10,0 Lanolini 20,0 Cerae flavi 5,0 Emplastrum plumbi 45,0 M.D.S. уреапласт |
Rp.: |
Chinosoli 5,0 Acidi salicylici Lanolini anhydrici Paraffini aa 15,0 M.D.S. Хинозоло-салициловый пластырь |
||
|
Rp.: |
Ureae purae 30,0 Aquae destillatae 15,0 Lanolini anhydrici 35,0 Paraffini Cerae flavi aa 10,0 M.D.S. онихопласт |
Rp.: |
Chinosoli 5,0 Acidi salicylici 15,0 Dimexidi 10,0 Lanolini 25,0 Cerae flavi 45,0 M.D.S. Хинозолодимексидный пластырь |
||
|
Rp.: |
Chinosoli 8,0 Ureae purae 40,0 Lanolini anhydrici 60,0 M.D.S. Мочевинный пластырь с хинозолом |
Rp.: |
Iodi puri 3,0 Acidi salicylici 15,0 Lanolini anhydrici 20,0 Cerae flavi 12,0 M.D.S. Мазь для размягчения ногтей |
Перед наложением кератолитического пластыря следует соскоблить верхний блестящий слой ногтевой пластинки скальпелем или пилкой. Кожу, окружающую ногтевую пластинку, защищают лейкопластырем. На ноготь толстым слоем наносят пластырную массу и заклеивают лейкопластырем.
Пластырную массу меняют через 2-3 сут в зависимости от толщины ногтевой пластинки. После каждого снятия пластыря пораженные части ногтя удаляют маникюрными кусачками или ножницами, стараясь удалить и гиперкератотические массы ногтевого ложа. Затем применяют местные противогрибковые средства.
По мере образования гиперкератотических масс производятся чистки ногтевого ложа. Для лучшего удаления ороговевших масс можно использовать аппликации онихопласта на 1 -2 сут. Чистки ногтевого ложа, т.е. соскабливание образующихся роговых наслоений, может производить сам больной. Отслойку роговых масс ложа можно обеспечить с помощью раствора салициловой кислоты или мочевины.
Для очищения ногтевого ложа используют и кератолитический коллодийный лак, наносимый в течение 5-6 дней. Образующаяся белая коллодийная пленка легко удаляется вместе с отт оргнутым роговым сл оем после наложения на ночь повязки с 10% салициловой мазью и теплой ванночки [Ариевич А. М., Шецирули Л. Т., 1976].
Во всех случаях после наложения любого пластыря проводится активное лечение местными противогрибковыми средствами.
Хирургическое удаление ногтей быстро дает результат . Однако эта операция очень болезненна , поэтом у пациенты редко соглашаются на нее. Кроме того, вместе с пластинкой удаляется и матрикс - ростковая зона ногтя, травмируется ногтевое ложе, что подчас приводит к отрастанию деформированных ногтей.
Хирургическое удаление ногтей можно предпринять при тотальном поражении одного ногтя. Метод приемлем для молодых пациентов, не имеющих общих заболеваний, болезней сосудов конечностей, и при недоступности других методов лечения, например, для военнослужащих. Кроме того, на хирургическое удаление ногтя можно пойти тогда, когда другие методы лечения оказались неэффективными. Во всех случаях за удалением ногтя должно следовать местное лечение противогрибковыми средствами. Приведем два способа хирургического удаления ногтей.
Первый способ (травматичный). На палец накладывают жгут, под кожу боковой поверхности дистальной фаланги вводят раствор анестетика: около 2 мл 1% раствора лидокаина или ксилестезина. Браншей ножниц или распатором отслаивают ногтевую кожицу (эпонихий) от ногтевой пластинки. Затем ноготь удаляют пеаном и производят тщательную чистку ложа маникюрными кусачками. Очищенное ложе ногтя обрабатывают 5% спиртовым раствором йода, накладывают повязку с мазью Вишневского или 5% синтомициновой эмульсией на 5-6 дней. В последующие 3-4 дня перевязку делают ежедневно. Быстрой эпителизации можно достичь, применяя повязки из смеси равных частей мазей солкосерил и микозолон. После заживления ложа ногтя начинают лечение местными противогрибковыми средствами.
Второй способ (нетравматичный) включает предварительное размягчение ногтя хинозоловым пластырем, который накладывают на 1 день. Размягчение облегчает удаление ногтей. Далее проводится местная анестезия пальцев 1-2% раствором новокаина или лидокаина. Размягченные ногтевые пластинки отделяют пинцетом с закругленными браншами, удаляют подногтевые роговые наслоения. Очищенное ногтевое ложе смазывают фукорцином и накладывают гемостатическую коллагеновую губку или комбутек-2. Применение гемостатической губки позволяет сократить сроки реабилитации больного после операции [Бормотов В.Ю., 1985]. После полной эпителизации проводится лечение местными противогрибковыми средства ми наряду с чистками ногтевого ложа по необходимости.
Этап второй - местные противогрибковые средства. Противогрибковые средства для местной терапии онихомикозов наносят на поверхность обработанной ногтевой пластинки или на обнаженное ногтевое ложе. Предыдущий этап, как правило, необходим, иначе активное вещество местного препарата не достигнет гриба в ложе ногтя.
Противогрибковых средств, применяемых в наружной терапии онихомикозов, очень много - почти на порядок больше, чем системных препаратов, так что у врача всегда имеется большой выбор. Все применяемые в местной терапии препараты можно разделить на:
- местные антимикотики (т.е. собственно противогрибковые препараты);
- местные антисептики, оказывающие противогрибковое действие;
- многокомпонентные препараты, в состав которых входят противогрибковое средство и еще какое-нибудь активное вещество, оказывающее другое действие.
Местные антимикотики - наиболее эффективные средства местной терапии, так как они наиболее активны в отношении возбудителей онихомикоза. Среди множества местных антимикотиков только 2 можно назвать препаратами для лечения собственно онихомикоза, поскольку они выпускаются в наиболее подходящей для этого форме - в виде лака для ногтей. Остальные противогрибковые препараты чаще используют в лечении грибковых инфекций кожи.
Специальные лаки для ногтей, разработанные для лечения онихомикозов, позволяют лучше проводить антимикотик через ногтевую пластинку вглубь, к ложу ногтя (табл. 4.3.1.). Кроме того, пленка лака, застывая на поверхности ногтя, препятствует испарению препарата из ногтя и создает барьер для инфекции.
Таблица 4.3.1
Противогрибковые средства - лаки для ногтей
|
Препарат |
Частота применения |
Длительность применения |
||
|
Лоцерил (5% аморолфин) |
Наносят 1 раз в неделю |
Курс лечения 6 или 12 мес |
||
|
Батрафен (8% циклопирокс) |
Наносят через день |
Курс лечения до 6 мес |
Главное преимущество современных лаков, используемых в лечении онихомикозов, заключается в том, что их можно наносить на ногтевую пластинку, не удаляя ее. Остальные препараты не могут проникать через ногтевую пластинку, что требует ее предварительного удаления или по крайней мере значительного истончения.
Действующие антимикотики, входящие в состав лаков лоцерил и батрафен, надолго задерживаются в ногте после нанесения, эффективные концентрации сохраняются в ногте в течение по крайней мере 7 дней. Это позволяет наносить лаки 1 или 2 раза в неделю.
Лак батрафен наносят через день в течение 1-го месяца лечения, 2 раза в неделю в течение 2-го месяца, а затем 1 раз в неделю.
Перед началом лечения любым лаком следует удалить как можно большую часть пораженной ногтевой пластинки. Оставшуюся ногтевую пластинку, на которую будет нанесен лак, нужно напилить прилагаемой пилкой, чтобы создать неровную поверхность. Лак наносят прилагаемой кисточкой или шпателем. Перед каждым нанесением лака предыдущий слой удаляют с помощью растворителя или прилагаемого спиртового тампона и пилкой обрабатывают ногтевую пластинку. Слой лака можно снять, поместив ноготь в теплую воду и соскабливая лак браншей ножниц. Продолжительн ость л ечен ия зависит от скорости отра стания здоровой ногтев ой пластин ки . Для лечения онихомикозов на руках бывает достаточно 6 мес, на ногах -9-12 мес. Местные противогрибковые препараты, не предназначенные специально для лечения онихомикозов, выпускаются в форме растворов, мазей, кремов (табл. 4.3.2). Противогрибковые компоненты этих форм не проникают через ногтевую пластинку, поэтому препараты наносят на обнаженное ложе. Их втирают в ногтевое ложе 2-3 раза в день, пока не отрастет здоровая ногтевая пластинка. Большой выбор лекарственных форм позволяет менять их в зависимости от состояния ногтевого ложа.
Таблица 4.3.2
|
Препарат
|
Торговое название
|
Лекарственная форма
|
||
|
Бифоназол
|
Микоспор, Бифосин
|
1% крем, 1% раствор, спрей, присыпка
|
||
|
Изоконазол
|
Травоген
|
1% крем
|
||
|
Кетоконазол
|
Низорал, Кетоконазол
|
2% крем
|
||
|
Клотримазол
|
Канестен
Йенамазол
Кандибене
Канизон
Лотримин
Клотримазол
|
1% мазь, 1% раствор 1% крем
1% крем, 1% раствор 2% крем, 1% раствор 1% крем, таблетки, суппозитории
|
||
|
Миконазол
|
Дактарин
|
2% крем
|
||
|
Эконазол
|
Певарил
Экалин
Экодакс
|
1% крем, 10% раствор 1% крем 1% крем
|
||
|
Нафтифин
|
Экзодерил
|
1% крем, 1% раствор
|
||
|
Ламизил, тербинафин, Фунготербин, Бинафин
|
1% крем, таблетки 250 мг
|
|||
|
Натамицин
|
Пимафуцин
|
2% крем
|
||
|
Хлоронитрофенол
|
Нитрофунгин
|
1% раствор
|
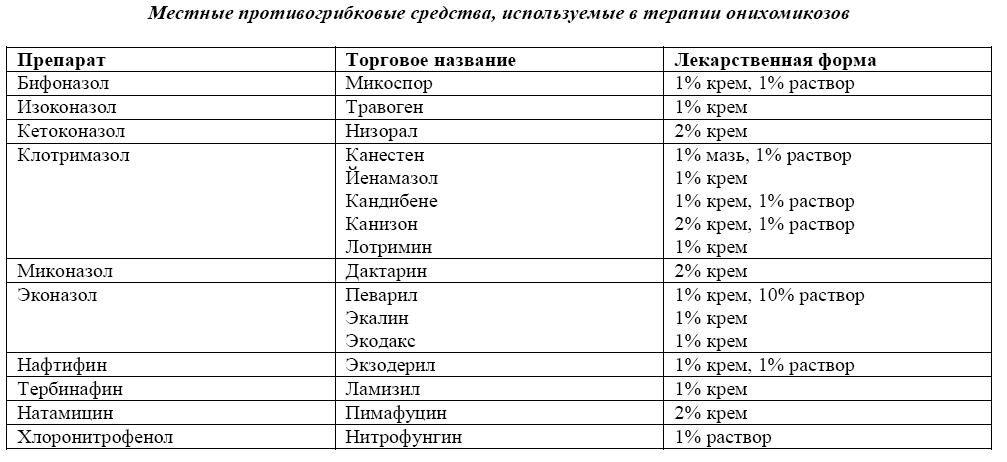
Таблица 4.3.2
Традиционные формы местных противогрибковых препаратов удобны тем, что ими можно пользоваться и при лечении грибковых поражений кожи, например кожи стоп, часто сочетающихся с онихомикозом.Концентрация противогрибкового средства, создаваемая на поверхности ногтевого ложа, достаточна для подавления жизнедеятельности всех грибов-возбудителей. В связи с этим спектр действия местных противогрибковых средств не имеет такого значения, как для системных препаратов. Практически каждый из приведенных противогрибковых препаратов обладает высокой активностью по отношению к большинству видов возбудителей онихомикоза.
Местные антисептики, такие, как спиртовые растворы йода, красителей, органических кислот, хинозол, обычно применяют в лечении онихомикозов тогда, когда нет других средств. Главное преимущество антисептиков - их дешевизна и доступность. Многие из распространенных антисептических средств входят в состав многокомпонентных препаратов, применяемых в повседневной практике отечественных дерматологов. Растворы антисептиков втирают в ногтевое ложе 2-3 раза в день.
Многокомпонентные препараты обычно содержат антимикотик или антисептик в сочетании с каким-нибудь другим средством, обычно противовоспалительным. Многокомпонентные препараты, которые можно использовать при онихомикозах, широко применяются в лечении инфекций кожи. Список наиболее распространенных средств, которые можно использовать в местной терапии онихомикозов, приведен в табл. 4.3.3.
Обычно многокомпонентные средства, большинство которых содержит кортикостероидные гормоны, применяют при воспалительных явлениях, сопровождающих онихомикоз (например, при паронихии), при выраженном гиперкератозе. Добавление антибактериального средства может потребоваться тогда, когда присоединяется вторичная инфекция. Если нет возможности назначить многокомпонентный препарат с противогрибковым средством, используют препараты, содержащие антисептик, например клиохинол. Многокомпонентные препараты наносят на обнаженное ногтевое ложе и окружающую его кожу. Длительность их применения зависит от состояния ногтевого ложа.
Таблица 4.3.3
Готовые многокомпонентные препараты, используемые в терапии онихомикозов
|
Торговое название |
Состав с длительным действием |
Лекарственная форма |
|||
|
С противогрибковым и противовоспалительным действием |
|||||
|
Лотридерм |
Клотримазол, бетаметазон |
Крем |
|||
|
Микозолон |
Миконазол, мазипредон |
Мазь |
|||
|
Травокорт |
Изоконазол, дифлукортолон |
Крем |
|||
|
С противогрибковым, антибактериальным и противовоспалительным действием |
|||||
|
Пимафукорт |
Натамицин, неомицин, гидрокортизон |
Крем, мазь, лосьон |
|||
|
Тридерм |
Клотримазол, гентамицин, бетаметазон |
Крем, мазь |
|||
|
С противомикробным и противовоспалительным действием |
|||||
|
Дермозолон |
Клиохинол, преднизолон |
Мазь |
|||
|
Лоринден С |
Клиохинол, флуметазон |
Мазь |
|||
|
Синалар К |
Клиохинол, флуоцинолон-ацетонид |
Мазь |
|||
Помимо готовых средств, выпускаемых фармацевтическими фирмами, в практике отечественных микологов широко используются многокомпонентные препараты экстемпорального приготовления. Обычно в их состав входят антисептики, иногда кератолитики или димексид (диметилсульфоксид), улучшающий проникновение лекарственных веществ через роговой слой.
Такие препараты наносят или на обнаженное ногтевое ложе, как местные антисептики кератолитического или иного действия, или на обработанную ногтевую пластинку, как антисептики и одновременно кератолитические пластыри и лаки для ногтей. Лечение проводят до отрастания здоровой ногтевой пластинки. Как сами антисептики, так и содержащие их многокомпонентные препараты по эффективности уступают коммерческим противогрибковым средствам для местной терапии, но могут применяться при отсутствии последних. Приводим рецепты наиболее распространенных многокомпонентных препаратов экстемпорального приготовления.
|
Rp.: |
Tricresoli Acidi salicylici аа 10,0 Thymoli 5,0 Dimexidi 60,0 Aquae destillatae 15,0 M.D.S. Для смазывания ногтевого ложа |
Rp.: |
Acidi carbolici 3,0 Chinosoli 5,0 Spiritus aethylici 96% 5,0 Collodii elastici ad 50,0 M.D.S. Лак для ногтей. Смазывать ногтевое ложе 1 раз в день в течение 5-6 дней |
||
|
Rp.: |
Iodi puri 3,0 Dimexidi 25,0 Spiritus aethylici 96% 5,0 M.D.S. Для смазывания ногтевого ложа |
Rp.: |
Iodi puri Kalii iodati аа 2,0 Glycerini 20,0 Sol. acidi acetici 60% ad 100,0 M.D.S. Йодуксун № 3. Для смазывания ногтевого ложа |
||
|
Rp.: |
Solutionis "Fucorcinum" M.D.S. Для смазывания ногтевого ложа |
Условие эффективности местной терапии - настойчивость врача и аккуратность пациента в соблюдении рекомендованной схемы лечения. На протяжении всего времени, за которое отрастет здоровая ногтевая пластинка, больной должен наносить противогрибковый препарат на поверхность пластинки или ногтевого ложа. Все традиционные препараты наносят ежедневно, а современные лаки для ногтей - только еженедельно, поэтому лаки для ногтей удобны для пациента. Однако и при еженедельном нанесении препаратов больному следует подробно объяснить то, что успех лечения основывается на соблюдении предписанной схемы лечения.
4.4. КОМБИНИРОВАННАЯ ТЕРАПИЯ ОНИХОМИКОЗОВ
В комбинированной терапии стараются сочетать преимущества местной и системной терапии, избегая недостатков каждого метода, что зависит от изобретательности врача, стремящегося повысить эффективность доступных методов лечения или сделать лечение более безопасным и удобным.
ПОКАЗАНИЯ К НАЗНАЧЕНИЮ КОМБИНИРОВАННОЙ ТЕРАПИИ Повышение эффективности лечения системными препаратами путем: удаления пораженных структур ногтя; синергизма действия местных и системных препаратов; расширения спектра противогрибкового действия местным препаратом.
Сокращение сроков лечения системными препаратами в результате:
одновременного назначения местных препаратов при использовании укороченных и прерывистых схем; долечивания местным препаратом.
Удаление пораженных структур ногтя - основа успешного лечения как местными, так и системными средствами. Удаляя пораженную ногтевую пластинку, гиперкератотические массы ногтевого ложа, мы тем самым избавляем ноготь от дополнительного источника возбудителя и расчищаем путь для пр оникнов ения противогрибковых препаратов. Предварительное, а затем регулярное удаление пораженных частей ногтя должно сопровождать применение любого противогрибкового препарата, особенно гризеофульвина и кетоконазола. При лечении этим и дв умя препа ра тами удаление пораженных частей ногтя - лучший способ повышения их довольно низкой эффективности.
Синергизм действия проявляется в более высокой эффективности сочетания противогрибковых препаратов с разным механизмом действия. Как правило, это сочетание антимикотика - ингибитора синтеза эргостерола из группы аллиламинов, азолов или морфолинов с антимикотиком иного механизма действия - гризеофульвином или циклопироксом. Возможно сочетание двух ингибиторов синтеза эргостерола, действующих на разные стадии этого синтеза (например, азолов или аморолфина с тербинафином). Большой выбор местных и системных противогрибковых средств - ингибиторов синтеза эргостерола делает возможным множество сочетаний. В настоящее время доказан синергизм действия аморолфина и гризеофульвина, кетоконазола и других системных препаратов.
Расширение спектра действия системных препаратов с недостаточно широким спектром возможно с помощью местных средств. Концентрации действующих веществ, которые создаются при нанесении местных средств, губительны для большинства возбудителей. Кроме того, возможно последовательное назначение двух системных препаратов со спектром разной широты, например тербинафина и итраконазола. Комбинации с расширением спектра целесообразно назначать при инфекциях смешанной или неизвестной этиологии. Сокращение сроков лечения при сохранении его эффективности делает системную терапию онихомикозов более безопасной и удобной. Назначение местных препаратов во время и после применения системных средств позволяет, во-первых, ускорить лечение по стандартным схемам, а во-вторых, повысить эффективность укороченных и прерывистых схем.
Внедрение методик комбинированного лечения возродило к жизни гризеофульвин и кетоконазол, которые с появлением современных препаратов были исключены из средств выбора при онихомикозах. Комбинированные схемы позволяют на 6-8 мес сократить срок лечения гризеофульвином и кетоконазолом.
Противорецидивная терапия местными средствами проводится после окончания курса лечения каким-нибудь системным препаратом. Процент рецидивов все еще высок при использовании многих системных противогрибковых препаратов. В качестве местных средств для противорецидивной терапии лучше назначать современные противогрибковые лаки для ногтей на срок до 5-6 мес.
Еще одно основание для проведения комбинированной терапии - добавление к системным противогрибковым препаратам местных многокомпонентных средств, обладающих кератолитическим, противовоспалительным или противомикробным свойством. Назначение многокомпонентных местных средств зависит только от особенностей клинической картины онихомикоза.
Несколько высокоэффективных схем комбинированной терапии онихомикозов представлено в табл. 4.4.1.
Представленные выше схемы комбинированной терапии - лишь немногие проверенные варианты из множества возможных. Обладая достаточным запасом знаний о противогрибковой активности и особенностях фармакокинетики препаратов, врач может назначить любые иные, на его взгляд, оправданные сочетания препара тов. Мы считаем, что появ ления новых высокоэффективных, безопасных, удобных в прим енении и недорогих сочетаний противогрибковых препаратов следует ожидать в ближайшем будущем. Наиболее перспективно сочетание современных методов: укороченных, прерывистых или пульсовых курсов лечения тербинафином и итраконазолом с последующим назначением противогрибковых лаков для ногтей.
Помим о прим енения новых схем комбинир ованной терапии, врач не должен забывать о необходимости регулярного механического удаления пациентом пораженных частей ногтя как при местной, так и при системной терапии.
Таблица 4.4.1
Схемы комбинированной терапии онихомикозов
|
Системная терапия |
Местная терапия |
Источник литературы |
|
|
Ламизил (тербинафин, фунготербин) Прерывистая схема: 250 мг/сут 10-дневными циклами с 10-дневными интервалами, длительность курса 3 мес |
Лоцерил (5% аморолфин) Одновременно с системной терапией 1 раз в неделю, длительность курса 4-5 мес |
Авторская методика |
|
|
Низорал (Кетоконазол; Кетоконазол-Альтфарм; Ливарол; Микозорал; Микокет; Низорал; Ороназол; Перхотал; Себозол; Фунгинок; Фунгистаб) Укороченная схема: 200 мг/сут ежедневно в течение 1-3 мес (онихомикоз на руках), 2-6 мес (онихомикоз на ногах) |
Хирургическое удаление ногтевой пластинки с обработкой ногтевог о ложа местными антимикотиками, пока не отрастет здоровый ноготь |
[1,6] |
|
|
Гризеофульвин Укороченная схема: 1000 мг/сут ежедневно в течение 2 мес |
Лоцерил (5% аморолфин) 1 раз в неделю в течение всего курса системной терапии и затем в течение 4-5 мес |
[8,9] |
Глава 5
ПРОФИЛАКТИКА ОНИХОМИКОЗОВ
Профилактику онихомикозов делят на общественную и личную. Общественная профилактика включает гигиеническое содержание мест общего пользования: бань, саун, бассейнов, душевых, их регулярную уборку и дезинфекцию. Профилактические осмотры обслуживающего персонала, а также лиц, часто посещающих бассейны, входящих в группы риска (спортсмены, рабочие некоторых профессий, военнослужащие), должны обеспечить снижение заболеваемости микозами стоп и онихомикозами.
Санитарно-гигиеническое просвещение - один из столпов профилактики. Оно призвано знакомить население со всеми аспектами проблемы: распространенностью микозов стоп, существованием групп риска, видами возбудителей и средой их обитания, факторами, способствующими распространению инфекции, ее первыми клиническими проявлениями. Важно довести до сведения людей, что медицина располагает высокоэффективными средствами для лечения онихомикозов, и оставлять онихомикоз или микоз стоп без лечения недопустимо для блага и самого больного, и его семьи, и окружающих людей.
Личную профилактику мы делим на первичную и вторичную. Первичная профилактика имеет целью предотвратить заражение грибом и включает:
- использование только своей обуви;
- соблюдение гигиены кожи стоп;
- профилактическое использование местных противогрибковых средств при регулярном посещении бассейнов, общественных душевых и т. п.;
- своевременное лечение микозов кожи стоп.
Вторичная профилактика проводится у лиц, получавших лечение по поводу онихомикоза. Она направлена на предотвращение рецидива или реинфекции. Вторичная профилактика включает:
- тщательный гигиенический режим кожи стоп;
- длительное (2-3 мес) профилактическое использование местных противогрибковых средств после проведенного системного лечения;
- дезинфекцию обуви или ее замену на новую;
- повышение сопротивляемости организма.
Таким образом, профилактические мероприятия должны быть всесторонними и комплексными и воздействовать на все звенья эпидемической цепи.